Nhuộm Ziehl–Neelsen

Nhuộm Ziehl–Neelsen là một phương pháp nhuộm vi sinh vật được đề xuất lần đầu tiên bởi Paul Ehrlich,[1] được sử dụng để xác định vi sinh vật kháng axit, chủ yếu là Mycobacterium. Nó được đặt theo tên của hai bác sĩ người Đức đã sửa đổi phương pháp này: nhà vi khuẩn học Franz Ziehl (1859–1926) và nhà nghiên cứu bệnh học Friedrich Neelsen (1854–1898).[1]
Chi Mycobacterium[sửa | sửa mã nguồn]
Chi Mycobacterium là một nhóm vi khuẩn phát triển chậm, dạng que nhỏ hơi cong hoặc thẳng thuộc loại Gram dương. Một số loại Mycobacterium tạo thành nhánh hoặc sợi. Phương thức dinh dưỡng của nhiều Mycobacteria là hoại sinh sống tự do, nhưng nhiều loại khác là nguồn gây bệnh cho động vật và con người như Mycobacterium bovis gây bệnh lao ở gia súc. Vì bệnh lao có thể lây sang người, sữa được thanh/tiệt trùng để tiêu diệt bất kỳ vi khuẩn nào.[2] Một số loài Mycobacterium gây bệnh ở người bao gồm Mycobacterium leprae, Mycobacterium kansasii, Mycobacterium marinum, Mycobacterium bovis, Mycobacterium phium và các thành viên khác của nhóm Mycobacterium avium. Mycobacterium tuberculosis là một loài gây bệnh lao (tuberculosics, viết tắtː TB), có trong không khí và thường lây nhiễm vào phổi của con người.[3][4] Các triệu chứng của bệnh lao bao gồm ho dữ dội, đau ngực, mệt mỏi, sụt cân, không thèm ăn, ớn lạnh, sốt và đổ mồ hôi đêm.[5] Phác đồ điển hình để điều trị nhiễm lao tiềm ẩn bao gồm sử dụng isoniazid, rifapentine và rifampin và được thay đổi cho những người mắc các chủng lao kháng thuốc.[6] Xét nghiệm lao bao gồm xét nghiệm máu, xét nghiệm da và chụp X-quang ngực.[7] Khi xét nghiệm dịch phết của bệnh nhân lao cần sử dụng phương pháp nhuộm Ziehl–Neelsen. Những sinh vật có tính kháng axit như Mycobacterium chứa một lượng lớn lipid trong thành tế bào của chúng, được gọi là axit mycolic. Các axit này chống lại các phương pháp nhuộm thông thường như nhuộm Gram.[8] Nhuộm Ziehl–Neelsen cũng có thể được sử dụng để nhuộm một vài vi khuẩn khác, chẳng hạn như chi Nocardia. Các thuốc thử được sử dụng để nhuộm Ziehl–Neelsen là carbol fuchsin, cồn axit hóa và xanh methylene. Trực khuẩn kháng axit có màu đỏ tươi sau khi nhuộm.
Nấm[sửa | sửa mã nguồn]
Nhuộm Ziehl–Neelsen có thể nhận diện nấm phổ hẹp. Các vết nấm phổ hẹp được chọn lọc, và chúng có thể giúp phân biệt và xác định nấm.[9] Kết quả nhuộm Ziehl–Neelsen ở nấm rất khác nhau vì nhiều thành tế bào nấm không có tính kháng axit,[10] còn một số ví dụ về loại nấm kháng axit phổ biến thường được nhuộm Ziehl–Neelsen được gọi là Histoplasma (HP),[11] được tìm thấy trong đất cũng như phân của chim và dơi.[12] Con người có thể mắc bệnh histoplasmosis bằng cách hít phải bào tử nấm. Histoplasma xâm nhập vào cơ thể và đi đến phổi nơi các bào tử biến thành men.[13] Nấm men xâm nhập vào dòng máu và ảnh hưởng đến các hạch bạch huyết và các bộ phận khác của cơ thể. Thông thường mọi người không bị bệnh do hít phải bào tử, nhưng nếu có, họ thường bị các triệu chứng giống như cúm.[14] Một biến thể khác của phương pháp nhuộm màu này được sử dụng trong nấm học để nhuộm màu trong sợi nấm kháng axit ở lớp biểu bì của một số loài nấm trong chi Russula.[15][16] Một số nội bào tử tự do có thể bị nhầm lẫn với các nấm men nhỏ, vì vậy cần nhuộm màu để xác định các loại nấm chưa biết.[17] Nó cũng hữu ích trong việc xác định một số động vật nguyên sinh, cụ thể là Cryptosporidium và Isospora. Nhuộm Ziehl–Neelsen cũng có thể cản trở chẩn đoán trong trường hợp mắc bệnh sán lá phổi vì trứng trong mẫu đờm cho noãn và ký sinh trùng có thể bị hòa tan bởi thuốc nhuộm, và thường được sử dụng trong bối cảnh lâm sàng này vì các dấu hiệu và triệu chứng của bệnh sán lá phổi gần giống những người mắc bệnh lao.
Lịch sử[sửa | sửa mã nguồn]
Năm 1882, Robert Koch đã khám phá ra nguyên nhân của bệnh lao.[18] Ngay sau phát hiện của Koch, Paul Ehrlich đã phát triển một cách nhuộm riêng với bệnh này, được gọi là nhuộm hematoxylin-phèn.[19] Franz Ziehl sau đó đã thay đổi kỹ thuật nhuộm màu của Ehrlich bằng cách sử dụng axit carbolic làm chất gắn màu. Friedrich Neelsen giữ sự lựa chọn phù hợp của Ziehl nhưng đã thay đổi phẩm màu chính thành carbol fuchsin. Sửa đổi của Ziehl và Neelsen cùng nhau đã phát triển phương pháp Ziehl–Neelsen. Một cách nhuộm vi khuẩn kháng axit khác được Joseph Kinyoun phát triển dựa trên nhuộm Ziehl–Neelsen nhưng loại bỏ bước gia nhiệt khỏi quy trình, gọi là nhuộm Kinyoun.
Quy trình nhuộm[sửa | sửa mã nguồn]

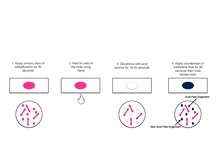
Một quy trình nhuộm Ziehl-Neelsen điển hình liên quan đến việc thả các tế bào lơ lửng xuống một phiến kính, sau đó sấy khô chất lỏng và cố định nhiệt cho các tế bào. Nhuộm Ziehl–Neelsen cho bệnh lao được gọi là phương pháp "hot plate" (tạm dịchː "bản nhiệt") có nghĩa là phương pháp Ziehl-Neelsen sử dụng kính hiển vi quang học.[23] Để bắt đầu quá trình nhuộm, phải làm vết bôi vi khuẩn. Vết bôi phải được trải đều trên trung tâm của lam kính, sau đó phủ lên một mảnh giấy lọc và được nhuộm bằng carbol fuchsin bên trên giấy lọc. Bước tiếp theo, lam kính được làm nóng trong năm phút trong khi giữ cho giấy lọc nóng nhưng không sôi carbol fuchsin. Hết thời gian trên, giấy lọc được gỡ bỏ và lam kính được rửa sạch bằng nước cất. Cồn axit hóa được sử dụng để xịt rửa màu lam kính cho đến khi nước trong. Chất khử màu loại bỏ màu sắc từ các tế bào không kháng axit. Tuy nhiên lam kính vẫn cần rửa sạch lại bằng nước cất để đảm bảo tất cả các chất khử màu mất đi. Bước tiếp theo là nhuộm với màu xanh methylene trong 1 phút sau đó rửa sạch lam kính bằng nước cất. Lam kính được thấm khô bằng giấy lọc, không chà xát. Khi hoàn tất thì quan sát vi khuẩn dưới kính hiển vi trong dầu tụ quang.[24]
| Tóm tắt kết quả nhuộm Ziehl–Neelsen[25] | |||||
|---|---|---|---|---|---|
| Bước tiến hành | Hóa chất | Màu tế bào vi khuẩn | |||
| Kháng axit | Không kháng axit | ||||
| Thuốc nhuộm lần đầu | Carbol fuchsin | Màu đỏ | Màu đỏ | ||
| Chất khử màu | Cồn axit hóa | Màu đỏ | Không màu | ||
| Thuốc nhuộm bổ sung | Xanh methylene/xanh malachite | Màu đỏ | Màu xanh da trời | ||
Giải thích cơ chế[sửa | sửa mã nguồn]
Ban đầu, carbol fuchsin nhuộm mọi tế bào. Khi chúng được tẩy màu bằng cồn axit hóa, chỉ những vi khuẩn không kháng axit bị khử màu vì chúng không có lớp lipid dày như vi khuẩn kháng axit. Khi nhuộm thuốc nhuộm bổ sung, vi khuẩn không kháng axit sẽ thấm màu và trở thành màu xanh lam (xanh methylen) hoặc xanh lục (xanh malachite) khi nhìn dưới kính hiển vi. Vi khuẩn kháng axit giữ màu carbol fuchsin nên chúng xuất hiện màu đỏ.
Điều chỉnh phương pháp nhuộm theo đối tượng[sửa | sửa mã nguồn]
- Cồn axit sulfuric 1% cho Actinomycetes và Nocardia.
- 0,5–1% cồn axit sunfuric cho các noãn bào của Isospora, Cyclospora.
- 0,25–0,5% cồn axit sunfuric cho nội bào tử vi khuẩn.
- Nhuộm Kinyoun (hoặc nhuộm Ziehl–Neelsen lạnh) được áp dụng tùy tình huống.
- Trong các bước nhuộm có thể dùng chất tẩy rửa để thay thế cho phenol có độc tính cao trong dung dịch nhuộm fuchsin.[26]
Xem thêm[sửa | sửa mã nguồn]
- Nhuộm Gram
- Nhuộm Kinyoun
- Nhuộm Schaeffer–Fulton
- Nhuộm Moeller
- Kháng axit
- Franz Ziehl
- Friedrich Neelsen
Tham khảo[sửa | sửa mã nguồn]
- ^ a b Nyka, W. (1963). “Studies on Mycobacterium tuberculosis in lesions of the human lung: a new method of staining tubercle bacilli in tissue sections”. American Review of Respiratory Disease. tr. 670-679.
|url=trống hay bị thiếu (trợ giúp) - ^ Kathleen Sandman, Joanne Willey, and Dorothy Wood (2020). “Prescott's Microbiology” (ấn bản 11). New York: McGraw-Hill Higher Education. tr. 541.
|url=trống hay bị thiếu (trợ giúp)Quản lý CS1: nhiều tên: danh sách tác giả (liên kết) - ^ Centers for Disease Control and Prevention (ngày 11 tháng 3 năm 2016). “Basic TB Facts”.
- ^ Centers for Disease Control and Prevention (ngày 11 tháng 3 năm 2016). “How TB Spreads”.
- ^ Centers for Disease Control and Prevention (ngày 11 tháng 3 năm 2016). “Signs & Symptoms”.
- ^ Centers for Disease Control and Prevention (ngày 11 tháng 3 năm 2016). “Treatment Regimens for Latent TB Infection (LTBI)”.
- ^ Centers for Disease Control and Prevention (ngày 11 tháng 3 năm 2016). “Testing & Diagnosis”.
- ^ Morello, Josephine A., Paul A. Granato, Marion E. Wilson, and Verna Morton (2006). Laboratory Manual and Workbook in Microbiology: Applications to Patient Care (ấn bản 10). Boston: McGraw-Hill Higher Education.Quản lý CS1: nhiều tên: danh sách tác giả (liên kết)[cần số trang]
- ^ Veerappan, R., Miller, L. E., Sosinski, C., & Youngberg, G. A. (2006). “Narrow‐spectrum staining pattern of Pityrosporum”. Journal of Cutaneous Pathology. 33 (11): 731-734. doi:10.1111/j.1600-0560.2006.00537.x. PMID 17083692.Quản lý CS1: nhiều tên: danh sách tác giả (liên kết)
- ^ Haque, A. (2020). “Special Stains Use in Fungal Infections”. Education Guide Special Stains and H & E (ấn bản 2). Dako North America, Inc. tr. 187-194.
- ^ Rajeshwari, M., Xess, I., Sharma, M. C., & Jain, D. (2017). “Acid-Fastness of Histoplasma in Surgical Pathology Practice”. Journal of pathology and translational medicine. 51 (5): 482–487. doi:10.4132/jptm.2017.07.11.Quản lý CS1: nhiều tên: danh sách tác giả (liên kết)
- ^ Centers for Disease Control and Prevention (ngày 13 tháng 8 năm 2018). “Histoplasmosis”.
- ^ Centers for Disease Control and Prevention (ngày 11 tháng 2 năm 2019). “Sources of Histoplasmosis”.
- ^ Centers for Disease Control and Prevention (ngày 13 tháng 8 năm 2018). “Symptoms of Histoplasmosis”.
- ^ Romagnesi, H. (1967). Les Russules d'Europe et d'Afrique du Nord. Bordas. ISBN 0-934454-87-6.
- ^ Largent, D; D Johnson; R Watling (1977). How to identify fungi to genus III: microscopic features. Mad River Press. tr. 25. ISBN 0-916422-09-7.
- ^ Youngberg, George A.; Wallen, Ellen D. B.; Giorgadze, Tamar A. (tháng 11 năm 2003). “Narrow-spectrum histochemical staining of fungi”. Archives of Pathology & Laboratory Medicine. 127 (11): 1529–30. doi:10.1043/1543-2165(2003)127<1529:NHSOF>2.0.CO;2. PMID 14567744.
- ^ DiNardo, Andrew R.; Lange, Christoph; Mandalakas, Anna M. (ngày 1 tháng 5 năm 2016). “Editorial Commentary: 1, 2, 3 (Years) … and You're Out: The End of a 123-year Historic Era”. Clinical Infectious Diseases. 62 (9): 1089–1091. doi:10.1093/cid/ciw041. PMID 26839384.
- ^ Singhal, Ritu; Myneedu, Vithal Prasad (tháng 3 năm 2015). “Microscopy as a diagnostic tool in pulmonary tuberculosis”. International Journal of Mycobacteriology. 4 (1): 1–6. doi:10.1016/j.ijmyco.2014.12.006. PMID 26655191.
- ^ “Online Microbiology Notes”. Online Microbiology Notes. Truy cập ngày 29 tháng 11 năm 2017.
- ^ “Home – microbeonline”. microbeonline.com. Truy cập ngày 29 tháng 11 năm 2017.
- ^ Kumar, Surinder (2012). Textbook of Microbiology (ấn bản 1). Jaypee Brothers Medical Pub. tr. 315.
- ^ Bayot, Marlon L.; Sandeep Sharma. Acid-Fast Bacteria.Quản lý CS1: nhiều tên: danh sách tác giả (liên kết)
- ^ Leboffe, Michael J. and Burton E. Pierce (2019). Microbiology Laboratory Theory & Application Essentials. Morton Publishing. tr. 179.
- ^ Aryal, Sagar (8 tháng 5 năm 2015). “Acid-Fast Stain- Principle, Procedure, Interpretation and Examples”.
- ^ Ellis, RC; LA Zabrowarny. (1993). “Safer staining method for acid fast bacilli”. Journal of Clinical Pathology. 46 (6): 559–560. doi:10.1136/jcp.46.6.559. PMC 501296. PMID 7687254.
Thư mục[sửa | sửa mã nguồn]
- Robert W. Bauman (2009). Microbiology with Diseases by Body System. Pearson Education, Inc.
Liên kết ngoài[sửa | sửa mã nguồn]
 Tư liệu liên quan tới nhuộm Ziehl–Neelsen tại Wikimedia Commons
Tư liệu liên quan tới nhuộm Ziehl–Neelsen tại Wikimedia Commons
