Khác biệt giữa bản sửa đổi của “Quản lý bệnh lao”
| Dòng 202: | Dòng 202: | ||
Theo Caprisa 003 (SAPiT) Nghiên cứu tỷ lệ tử vong ở những bệnh nhân bắt đầu điều trị lao trong điều trị lao thấp hơn 56% so với bắt đầu sau khi điều trị lao được hoàn thành (tỷ số nguy cơ 0,44 (KTC 95%: 0,25-0,79); 0,003). |
Theo Caprisa 003 (SAPiT) Nghiên cứu tỷ lệ tử vong ở những bệnh nhân bắt đầu điều trị lao trong điều trị lao thấp hơn 56% so với bắt đầu sau khi điều trị lao được hoàn thành (tỷ số nguy cơ 0,44 (KTC 95%: 0,25-0,79); 0,003). |
||
==Dinh dưỡng== |
|||
Người ta biết rõ rằng suy dinh dưỡng là một yếu tố nguy cơ mạnh để trở nên không khỏe với bệnh lao, <ref>{{cite journal | title=The relationship between malnutrition and tuberculosis: evidence from studies in humans and experimental animals |
|||
|vauthors=Cegielski JP, McMurray DN | journal=Int J Tubercul Lung Dis | volume=8 | issue=3 | year=2004 | pages=286–98 }}</ref> rằng lao là một yếu tố nguy cơ suy dinh dưỡng, <ref>{{cite journal | journal=Eur J Clin Nutr. | year=1988 | volume=42 | issue=4 | pages=363–66 | title=Malnutrition among tuberculosis patients in Harrow, England | author=Onwubalili JK. | pmid=3396528 }}</ref><ref>{{cite journal | journal=Journal of Nutrition | year=2000 | volume=130 | pages=2953–58 | title=Poor Micronutrient Status of Active Pulmonary Tuberculosis Patients in Indonesia |vauthors=Karyadi E, Schultink W, Nelwan RH, etal | doi=10.1093/jn/130.12.2953}}</ref> và những bệnh nhân bị suy dinh dưỡng lao ( BMI dưới 18.5) tăng nguy cơ tử vong ngay cả với liệu pháp kháng sinh thích hợp. <ref>{{cite journal | journal=Trans R Soc Trop Med Hyg | year=2002 | volume=96| issue=3 | pages=291–94 | title=Moderate to severe malnutrition in patients with tuberculosis is a risk factor associated with early death |vauthors=Zachariah R, Spielmann MP, Harries AD, Salaniponi FM | pmid=12174782 | doi=10.1016/S0035-9203(02)90103-3 }}</ref> Kiến thức về mối liên quan giữa suy dinh dưỡng và lao là phổ biến ở một số nền văn hóa, và có thể làm giảm sự chậm trễ chẩn đoán và cải thiện sự tuân thủ điều trị. ref>{{cite journal|author=Baldwin M|year=2004|title=Tuberculosis and nutrition: disease perceptions and health seeking behavior of household contacts in the Peruvian Amazon|journal=Int J Tuberc Lung Dis|volume=8|issue=12|pages=1484–91|pmid=15636496|first2=PP|first3=C|first4=DA|first5=RH|first6=C|first7=E|first8=CA|last2=Yori|last3=Ford|last4=Moore|last5=Gilman|last6=Vidal|last7=Ticona|last8=Evans|pmc=2912521}}</ref> |
|||
Mặc dù nồng độ trong máu của một số vi chất dinh dưỡng có thể thấp ở những người bắt đầu điều trị lao, một tổng quan Cochrane gồm ba mươi lăm thử nghiệm đã kết luận rằng không có đủ nghiên cứu để biết liệu việc cung cấp thực phẩm miễn phí hay bổ sung năng lượng có cải thiện kết cục điều trị lao hay không. Tuy nhiên, bổ sung dinh dưỡng có thể cải thiện tăng cân trong một số thiết lập. <ref>{{cite journal|last1=Sinclair|first1=D|last2=Abba|first2=K|last3=Grobler|first3=L|last4=Sudarsanam|first4=TD|title=Nutritional supplements for people being treated for active tuberculosis.|journal=The Cochrane Database of Systematic Reviews|date=9 November 2011|issue=11|pages=CD006086|pmid=22071828|doi=10.1002/14651858.CD006086.pub3|pmc=4981643}}</ref> |
|||
== Tài liệu tham khảo == |
== Tài liệu tham khảo == |
||
Phiên bản lúc 08:10, ngày 22 tháng 10 năm 2018

Quản lý bệnh lao đề cập đến những điều trị y học của các nhiễm trùng lao (Tuberculosis - TB).
Tiêu chuẩn "ngắn hạn" cho hướng điều trị bệnh lao là isoniazid (cùng với pyridoxal phosphate để tránh đau thần kinh ngoại biên gây ra bởi isoniazid), rifampicin (cũng được biết đến như rifampin ở Hoa Kỳ), pyrazinamide, và ethambutol cho hai tháng tấn công, sau đó isoniazid và rifampicin một mình cho một thêm bốn tháng duy trì. Các bệnh nhân được coi là không còn vi khuẩn sau sáu tháng. Cho bệnh lao tiềm ẩn, điều trị chuẩn bị sáu đến chín tháng dùng hàng ngày với isoniazid một mình hoặc ba tháng (12 liều tất cả) với isoniazid/rifapentine kết hợp.[1][2] Nếu các đối tượng được biết đến là hoàn toàn nhạy cảm, sau khi điều trị với isoniazid rifampicin, và pyrazinamide cho hai tháng, tiếp theo isoniazid và rifampicin trong bốn tháng. Ethambutol cần không được sử dụng.
Thuốc
| Thuốc kháng lao hàng 1 | ||
| Thuốc | Viết tắt | |
|---|---|---|
 Ethambutol |
DOC | E |
 Isoniazid |
INH | H |
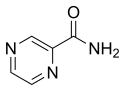 Pyrazinamide |
PZA | Z |
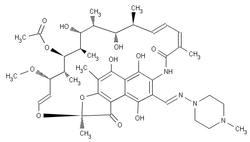 Rifampicin |
RMP | R |
 Streptomycin |
STM | S |
| Thuốc kháng lao hàng 2 | ||
 Ciprofloxacin |
CIP | (không có) |
 Moxifloxacin |
MXF | (không có) |
 p-aminosalicyclic axit |
PAS | P |
Thuốc kháng lao hàng 1
Tất cả tên thuốc kháng lao hàng 1 chống có chữ viết tắt ba từ và 1 từ nhưu sau:
- ethambutol là EMB hoặc E,
- isoniazid là INH hoặc H,
- pyrazinamide là PZA hay Z,
- rifampicin là RMP hay R,
- streptomycin là SM hoặc S.
Thuốc kháng lao hàng 1 thường được ghi nhớ bằng cụm từ "RIPE" có nghĩa là sự chín muồi, đề cập đến việc sử dụng một rifamycin (như rifampin), isoniazid, pyrazinamide, và ethambutol. Hoa Kỳ thực hành sử dụng từ viết tắt này và tên đó không được thông dụng: rifampicin được gọi là rifampin và viết tắt RIF; streptomycin là viết tắt STM. Các chữ viết tắt được sử dụng rộng rãi (ví dụ, các ký hiệu RIF, RFP, và RMP tất cả được sử dụng rộng rãi cho rifampicin, và sự kết hợp có ký hiệu như IRPE, HRZE, RIPE, và IREP đó chỉ là các cách gọi khác nhau của 1 phác đồ kết hợp - tùy thuộc vào thứ tự liều lượng), nhưng cho rõ ràng, các cụm từ viết tắt được sử dụng ở trên được sử dụng trong những phần còn lại của bài viết này. Trong hệ thống này, WHO khuyên dùng, "RI" là "RHZE". (Cả hai đều có ghi nhớ tiềm năng như bệnh lao được đặt tên sau khi nốt (củ nhỏ), và một củ có thể là chín và có thể là một rễ.)
Phác đồ thuốc được viết tắt tương tự một cách được chuẩn hóa. Các loại thuốc này được liệt kê bằng cách sử dụng chữ viết tắt một chữ cái của chúng (theo thứ tự được đưa ra ở trên, đó là khoảng thứ tự giới thiệu vào thực hành lâm sàng). Tiền tố biểu thị số tháng cần điều trị; một chỉ số biểu thị liều liên tục (vì vậy 3 có nghĩa là ba lần một tuần) và không có chỉ số có nghĩa là liều dùng hàng ngày. Hầu hết các phác đồ có giai đoạn tấn công ban đầu, tiếp theo là pha duy trì (còn gọi là pha củng cố hoặc pha triệt tiêu): liều tấn công được cho trước, sau đó đến liều duy trì, hai pha cách nhau bởi dấu gạch chéo.
Ví dụ,
- 2HREZ/4HR3
có nghĩa là isoniazid, rifampicin, ethambutol, pyrazinamide hàng ngày trong hai tháng, tiếp theo là bốn tháng isoniazid và rifampicin cho ba lần một tuần. Chỉ ở Mỹ, streptomycin không còn được coi là thuốc đầu tiên của ATS / IDSA / CDC do tỷ lệ kháng thuốc cao. WHO đã không đưa ra khuyến cáo như vậy.
Thuốc kháng lao hàng 2
Các thuốc thứ hai (nhóm 2, 3 và 4 của WHO) chỉ được sử dụng để điều trị các bệnh có khả năng kháng phác đồ bậc 1 (ví dụ, đối với lao kháng thuốc rộng (lao kháng thuốc) hoặc lao kháng đa thuốc (MDR-TB)).[3] Một loại thuốc có thể được xếp vào nhóm thứ hai thay vì hàng đầu tiên vì một trong ba lý do có thể: nó có thể kém hiệu quả hơn so với thuốc đầu tiên (ví dụ: axit p -aminosalicylic); hoặc, nó có thể có tác dụng phụ độc hại (ví dụ, cycloserine); hoặc nó có thể có hiệu quả, nhưng không có ở nhiều nước đang phát triển (ví dụ, fluoroquinolones):
aminoglycosides (nhóm 2 của WHO): ví dụ, amikacin (AMK), kanamycin (KM); polypeptide (nhóm 2 của WHO): ví dụ, capreomycin, viomycin, enviomycin; fluoroquinolones (nhóm 3 của WHO): ví dụ: ciprofloxacin (CIP), levofloxacin, moxifloxacin (MXF); thioamides (nhóm 4 của WHO): ví dụ: ethionamide, prothionamide cycloserine (nhóm 4 của WHO) terizidone (nhóm 5 của WHO)
Thuốc kháng lao hàng 3
Các thuốc thứ ba (nhóm 5 của WHO) bao gồm các loại thuốc có thể hữu ích, nhưng có hiệu quả nghi ngờ hoặc chưa được chứng minh:
- rifabutin
- macrolides: ví dụ, clarithromycin (CLR)
- linezolid (LZD);
- thioacetazone (T)
- thioridazine;
- arginine;
- vitamin D;
- bedaquiline.
Những loại thuốc này được liệt kê ở đây vì chúng không hiệu quả (ví dụ, clarithromycin) hoặc vì hiệu quả của chúng chưa được chứng minh (ví dụ, linezolid, R207910). Rifabutin có hiệu quả, nhưng không nằm trong danh sách của WHO vì đối với hầu hết các nước đang phát triển, nó là đắt tiền.
Không tuân thủ điều trị
Bệnh nhân điều trị lao theo cách bất thường và không tuân thủ có nguy cơ cao bị thất bại điều trị, tái phát và phát triển các chủng lao kháng thuốc.
Có nhiều lý do tại sao bệnh nhân không dùng thuốc của họ. Các triệu chứng của bệnh lao thường giải quyết trong vòng vài tuần sau khi bắt đầu điều trị lao và nhiều bệnh nhân sau đó mất động lực để tiếp tục uống thuốc. Theo dõi thường xuyên là điều quan trọng để kiểm tra sự tuân thủ và xác định bất kỳ vấn đề nào mà bệnh nhân đang dùng thuốc của họ. Bệnh nhân cần được thông báo về tầm quan trọng của việc uống thuốc viên thường xuyên, và tầm quan trọng của việc hoàn thành điều trị, vì nguy cơ tái phát hoặc trở nên kháng thuốc. Một trong những trở ngại chính là kích thước lớn của các viên thuốc. Đó chính là PZA (viên nén là có kích thước lớn). Xi-rô PZA có thể được cung cấp thay thế, hoặc nếu kích thước của viên thuốc thực sự là một vấn đề và các chế phẩm dạng lỏng không có sẵn, thì PZA có thể được bỏ qua hoàn toàn. Nếu PZA được bỏ qua, bệnh nhân nên được cảnh báo rằng điều này dẫn đến sự gia tăng đáng kể trong thời gian điều trị (chi tiết của các phác đồ bỏ qua PZA được đưa ra dưới đây).
Các trở ngại khác là các loại thuốc phải được uống khi dạ dày đang trống rỗng để tạo điều kiện hấp thụ. Điều này có thể khó khăn cho bệnh nhân làm theo (ví dụ, thay đổi bữa ăn của bệnh nhân vào những thời điểm bất thường) và có thể có nghĩa là bệnh nhân thức dậy sớm hơn một giờ so với bình thường hàng ngày chỉ để uống thuốc. Các quy tắc thực sự ít được hơn nhiều bác sĩ và dược sĩ nhận ra: vấn đề là sự hấp thụ RMP bị giảm nếu dùng với chất béo, nhưng không bị ảnh hưởng bởi carbohydrate, protein, [4] hoặc thuốc kháng acid. [5] Vì vậy, bệnh nhân thực sự có thể dùng thuốc với thức ăn miễn là bữa ăn không chứa chất béo hoặc dầu (ví dụ: một tách cà phê đen hoặc bánh mì nướng có mứt và không có bơ). [6] Uống thuốc với thức ăn cũng giúp giảm bớt cảm giác buồn nôn mà nhiều bệnh nhân cảm thấy khi uống thuốc khi bụng đói. Ảnh hưởng của thức ăn lên sự hấp thụ INH không rõ ràng: hai nghiên cứu đã cho thấy sự hấp thu giảm với thức ăn [7][8] nhưng một nghiên cứu cho thấy không có sự khác biệt. [9] Có một ảnh hưởng nhỏ của thức ăn lên sự hấp thụ PZA và EMB có lẽ không quan trọng về mặt lâm sàng. [10][11]
Có thể kiểm tra nước tiểu cho mức isoniazid và rifampicin để kiểm tra sự tuân thủ. Việc giải thích phân tích nước tiểu dựa trên thực tế là isoniazid có thời gian bán hủy dài hơn rifampicin:
- Nước tiểu dương tính với isoniazid và rifampicin bệnh nhân có thể hoàn toàn tuân thủ.
- Nước tiểu chỉ dương tính với isoniazid bệnh nhân đã dùng thuốc của mình trong vài ngày trước trước cuộc hẹn khám, nhưng vẫn chưa dùng liều ngày hôm đó.
- Nước tiểu chỉ dương tính với rifampicin bệnh nhân đã bỏ qua để uống thuốc của mình vài ngày trước đó, nhưng đã dùng nó ngay trước khi đến phòng khám.
- Nước tiểu âm tính cho cả hai isoniazid và rifampicin bệnh nhân đã không dùng thuốc trong một số ngày.
Ở những nước mà các bác sĩ không thể buộc bệnh nhân điều trị (ví dụ: Anh), một số người nói rằng xét nghiệm nước tiểu chỉ dẫn đến những mâu thuẫn vô ích với bệnh nhân và không giúp tăng sự tuân thủ. Ở những quốc gia có thể áp dụng các biện pháp pháp lý để buộc bệnh nhân dùng thuốc của họ (ví dụ: Mỹ), thì xét nghiệm nước tiểu có thể là một xét nghiệm hỗ trợ hữu ích trong việc đảm bảo tuân thủ. RMP làm biến đổi màu nước tiểu và tất cả các dịch tiết cơ thể (nước mắt, mồ hôi, vv) trở nên hồng và điều này có thể hữu ích nếu xét nghiệm nước tiểu không có sẵn (mặc dù màu này mất dần khoảng sáu đến tám giờ sau mỗi liều). Trong nghiên cứu về trường hợp lao ngoài phổi (EPTB), các nhà nghiên cứu tại Đại học Philippines đã phát hiện ra rằng những triệu chứng tương tự của EPTB đối với các bệnh khác dẫn đến trì hoãn việc xác định bệnh và cung cấp thuốc muộn. Điều này, cuối cùng góp phần tăng tỷ lệ tử vong và tỷ lệ mắc của EPTB. [12] Các WHO khuyến cáo toa thuốc kết hợp liều cố định, nhằm nâng cao sự tuân thủ điều trị bằng cách giảm số lượng thuốc mà cần phải được thực hiện bởi con người, và cũng có thể làm giảm các lỗi quy định. Một nghiên cứu tổng quan được công bố vào năm 2016 tìm thấy bằng chứng chất lượng vừa phải rằng "có lẽ ít hoặc không có sự khác biệt trong các loại thuốc kết hợp liều cố định so với công thức đơn thuốc". [13]
Tác dụng phụ
Để biết thông tin về tác dụng phụ của thuốc chống lao riêng lẻ, có thể tham khảo các bài báo riêng lẻ cho mỗi loại thuốc.
Tỷ lệ tương đối của các tác dụng phụ chính đã được mô tả một cách cẩn thận: [14]
- INH 0,49 trên một trăm bệnh nhân mỗi tháng
- RMP 0,43
- EMB 0,07
- PZA 1,48
- Tất cả các loại thuốc 2.47
Điều này làm tăng nguy cơ 8,6% mà bất kỳ một bệnh nhân nào cũng cần được thay đổi thuốc điều trị bằng trong suốt quá trình điều trị ngắn hạn (2HREZ / 4HR). Những người được xác định là có nhiều nguy cơ tác dụng phụ lớn nhất trong nghiên cứu này là:
- Tuổi> 60,
- Nữ,
- Bệnh nhân HIV dương tính, và
- Người châu Á.
Nó có thể cực kỳ khó xác định loại thuốc nào chịu trách nhiệm về tác dụng phụ nào, nhưng tần số tương đối của từng loại thuốc được biết đến. [15] Các loại thuốc gây tác dụng phụ được đưa ra theo thứ tự giảm tần suất:
- Giảm tiểu cầu: Rifampicin (RMP)
- Bệnh lý thần kinh: Isoniazid (INH)
- Chóng mặt: Streptomycin (STM)
- Viêm gan: Pyrazinamide (PZA), RMP, INH
- Phát ban: PZA, RMP, Ethambutol (EMB)
Giảm tiểu cầu chỉ gây ra bởi RMP và không cần dùng liều thử nghiệm. Các phác đồ bỏ qua RMP được thảo luận dưới đây.
Nguyên nhân thường gặp nhất của bệnh thần kinh là INH. Bệnh lý thần kinh ngoại biên của INH luôn là một bệnh thần kinh cảm giác đơn thuần và việc tìm kiếm một thành phần gây ra bệnh thần kinh ngoại vi luôn luôn nên tìm kiếm nguyên nhân thay thế. Một khi bệnh lý thần kinh ngoại vi đã xảy ra, INH phải được dừng lại và pyridoxine nên được cho với liều 50mg ba lần mỗi ngày. Đơn giản chỉ cần thêm pyridoxine liều cao vào liệu trình khi bệnh thần kinh đã xảy ra sẽ ngăn chặn bệnh thần kinh không tiến triển. Bệnh nhân có nguy cơ đau thần kinh ngoại vi do các nguyên nhân khác (đái tháo đường, nghiện rượu, suy thận, suy dinh dưỡng, mang thai, vv) tất cả nên được cho dùng pyridoxine 10 mg mỗi ngày khi bắt đầu điều trị.
Phát ban thường xuyên nhất do PZA, nhưng có thể xảy ra với bất kỳ loại thuốc lao nào. Thử nghiệm liều dùng cùng một chế độ như chi tiết dưới đây cho bệnh viêm gan có thể cần thiết để xác định loại thuốc nào có trách nhiệm.
Ngứa, RMP thường gây ngứa mà không phát ban trong hai tuần đầu điều trị: không nên ngừng điều trị và bệnh nhân nên được thông báo rằng ngứa thường tự giải quyết. Các liều dùng ngắn hạn của thuốc kháng histamin an thần như chlorpheniramine có thể hữu ích trong việc làm giảm ngứa.
Sốt trong khi điều trị có thể do một số nguyên nhân. Nó có thể xảy ra như là một tác dụng tự nhiên của bệnh lao (trong trường hợp này nó sẽ giải quyết trong vòng ba tuần sau khi bắt đầu điều trị). Sốt có thể là kết quả của kháng thuốc (nhưng trong trường hợp đó cơ thể phải kháng với hai hoặc nhiều loại thuốc). Sốt có thể là do nhiễm siêu vi hoặc chẩn đoán thêm (bệnh nhân lao không được miễn nhiễm cúm và các bệnh khác trong quá trình điều trị). Ở một số bệnh nhân, sốt là do dị ứng thuốc. Các bác sĩ cũng phải xem xét khả năng chẩn đoán bệnh lao là sai. Nếu bệnh nhân đã được điều trị trong hơn hai tuần và nếu sốt ban đầu được giải quyết và sau đó trở lại, nó là hợp lý để ngăn chặn tất cả các thuốc chữa bệnh lao trong 72 giờ. Nếu sốt vẫn tiếp tục mặc dù ngừng tất cả thuốc trị lao, thì sốt không phải do thuốc. Nếu sốt biến mất khỏi điều trị, thì các loại thuốc cần phải được xét nghiệm riêng để xác định nguyên nhân. Đề án tương tự như được sử dụng cho liều lượng thử nghiệm cho viêm gan do thuốc (được mô tả dưới đây) có thể được sử dụng. Các loại thuốc thường xuyên nhất liên quan đến việc gây ra một cơn sốt thuốc là RMP.
Viêm gan do thuốc kháng lao
Viêm gan do thuốc điều trị lao, có tỷ lệ tử vong khoảng 5%.[16] Ba loại thuốc có thể gây viêm gan: PZA, INH và RMP (theo thứ tự giảm tần suất). [1][17] Không thể phân biệt được ba nguyên nhân này dựa hoàn toàn vào các dấu hiệu và triệu chứng. Thử nghiệm liều phải được thực hiện để xác định loại thuốc có trách nhiệm (điều này được thảo luận chi tiết dưới đây). Xét nghiệm chức năng gan (LFTs) nên được kiểm tra lúc bắt đầu điều trị, nhưng, nếu bình thường, không cần kiểm tra lại; bệnh nhân chỉ cần được cảnh báo về các triệu chứng của bệnh viêm gan. Một số bác sĩ nhấn mạnh việc theo dõi thường xuyên của LFT trong khi điều trị, và trong trường hợp này, xét nghiệm chỉ cần được thực hiện hai tuần sau khi bắt đầu điều trị và sau đó hai tháng một lần, trừ khi phát hiện bất kỳ vấn đề nào.
Độ cao trong bilirubin phải được dự kiến với điều trị RMP (RMP ngăn chặn sự bài tiết bilirubin) và thường giải quyết sau 10 ngày (sản xuất men gan tăng để bù đắp). Nồng độ cô lập trong bilirubin có thể được bỏ qua một cách an toàn.
Độ cao transaminase trong gan (ALT và AST ) là phổ biến trong ba tuần đầu điều trị. Nếu bệnh nhân không có triệu chứng và độ cao không quá cao thì không cần thực hiện can thiệp nào; một số chuyên gia đề nghị cắt giảm khi trên bốn lần giới hạn của bình thường, nhưng không có bằng chứng để hỗ trợ cho giới hạn này thay vì một giới hạn nào khác. Một số chuyên gia cho rằng chỉ nên ngừng điều trị nếu vàng da trở nên rõ ràng về mặt lâm sàng.
Nếu viêm gan có ý nghĩa lâm sàng xảy ra trong khi điều trị lao, thì tất cả các thuốc nên được ngừng lại cho đến khi transaminase gan trở lại bình thường. Nếu bệnh nhân bị bệnh nặng mà không thể ngừng điều trị lao, thì STM và EMB nên được đưa ra cho đến khi transaminase gan trở lại bình thường (hai loại thuốc này không liên quan đến viêm gan).
Viêm gan siêu vi có thể xảy ra trong quá trình điều trị lao, nhưng may mắn là hiếm; ghép gan khẩn cấp có thể cần thiết và tử vong có thể xảy ra.
Kiểm tra liều dùng cho viêm gan do thuốc
Thuốc nên được dùng thử nghiệm bổ sung riêng lẻ. Điều này không thể được thực hiện trong trường hợp điều trị ngoại trú, và phải được thực hiện dưới sự quan sát chặt chẽ. Một y tá phải có mặt để đo nhịp tim và huyết áp của bệnh nhân trong khoảng thời gian 15 phút trong tối thiểu bốn giờ sau mỗi liều thử nghiệm (hầu hết các vấn đề sẽ xảy ra trong vòng sáu giờ sau khi thử nghiệm, nếu chúng sẽ xảy ra). Bệnh nhân có thể có triệu chứng bất thường và tiếp cận với các cơ sở chăm sóc đặc biệt phải có sẵn. Các loại thuốc nên được đưa ra theo thứ tự sau:
- Ngày 1: INH ở 1/3 hoặc 1/4 liều
- Ngày 2: INH ở liều 1/2
- Ngày 3: INH ở liều đầy đủ
- Ngày 4: RMP ở liều 1/3 hoặc 1/4
- Ngày 5: RMP ở liều 1/2
- Ngày 6: RMP với liều đầy đủ
- Ngày 7: EMB ở liều 1/3 hoặc 1/4
- Ngày 8: EMB ở liều 1/2
- Ngày 9: EMB ở liều đầy đủ
Không nên uống nhiều hơn một liều thử nghiệm mỗi ngày, và tất cả các loại thuốc khác phải dừng lại trong khi đang tiến hành kiểm tra liều. Vì vậy, vào ngày thứ 4, ví dụ, bệnh nhân chỉ nhận được RMP và không có loại thuốc nào khác được đưa ra. Nếu bệnh nhân hoàn thành chín ngày thử nghiệm liều, sau đó nó là hợp lý để giả định rằng PZA đã gây ra bệnh viêm gan và không có liều PZA thử nghiệm cần được thực hiện. Lý do sử dụng thứ tự thuốc thử nghiệm là vì hai loại thuốc quan trọng nhất để điều trị lao là INH và RMP, vì vậy chúng được thử nghiệm đầu tiên: PZA là loại thuốc có khả năng gây viêm gan và cũng là loại thuốc dễ bị bỏ qua nhất . EMB rất hữu ích khi mô hình độ nhạy của sinh vật lao không được biết và có thể được bỏ qua nếu sinh vật được biết là nhạy cảm với INH. Các phác đồ loại bỏ từng loại thuốc tiêu chuẩn được liệt kê dưới đây. Thứ tự mà các loại thuốc được kiểm tra có thể thay đổi theo các cân nhắc sau đây: 1. Các loại thuốc hữu ích nhất (INH và RMP) nên được xét nghiệm đầu tiên, bởi vì sự vắng mặt của các loại thuốc này từ một phác đồ điều trị làm suy yếu hiệu quả của nó. 2. Các loại thuốc có khả năng gây phản ứng nhất nên được xét nghiệm càng muộn càng tốt (và có thể không cần xét nghiệm gì cả). 3. Một chương trình tương tự có thể được sử dụng cho các tác dụng phụ khác (như sốt và phát ban), sử dụng các nguyên tắc tương tự.
Bệnh lao và các bệnh khác
Thai nghén
Bản thân thai nghén không phải là yếu tố nguy cơ đối với bệnh lao.
Rifampicin làm thuốc ngừa thai nội tiết kém hiệu quả hơn, vì vậy cần phải thực hiện các biện pháp phòng ngừa bổ sung để ngừa thai trong khi điều trị bệnh lao.
Lao không được điều trị trong thai kỳ có liên quan đến tăng nguy cơ sảy thai và bất thường của thai nhi, và điều trị cho phụ nữ có thai. Các hướng dẫn của Hoa Kỳ khuyên bạn nên bỏ qua PZA khi điều trị lao trong thai kỳ; hướng dẫn của Vương quốc Anh và WHO không đưa ra khuyến cáo như vậy, và PZA thường được sử dụng trong thai kỳ. Có nhiều kinh nghiệm với việc điều trị phụ nữ mang thai bị lao và không có tác dụng độc hại của PZA trong thai kỳ đã từng được tìm thấy. Liều cao của RMP (cao hơn nhiều so với sử dụng ở người) gây ra các khuyết tật ống thần kinh ở động vật, nhưng không có tác dụng như vậy đã từng được tìm thấy ở người. Có thể có sự gia tăng nguy cơ viêm gan trong thai kỳ và trong thời kỳ hậu sản. Đó là thận trọng để tư vấn cho tất cả phụ nữ trong độ tuổi sinh đẻ để tránh mang thai cho đến khi điều trị lao được hoàn thành.
Aminoglycosides (STM, capreomycin, amikacin) nên được sử dụng thận trọng trong thai kỳ, vì chúng có thể gây điếc ở thai nhi. Bác sĩ tham dự phải cân nhắc lợi ích của việc điều trị cho người mẹ chống lại nguy cơ tiềm tàng đối với em bé, và kết quả tốt đã được báo cáo ở trẻ có mẹ được điều trị bằng aminoglycoside. [18] Kinh nghiệm ở Peru cho thấy rằng điều trị MDR-TB không phải là một lý do để khuyên bạn nên chấm dứt thai kỳ, và kết quả tốt là có thể. [19]
Bệnh thận
Bệnh nhân suy thận tăng gấp 10 đến 30 lần nguy cơ mắc bệnh lao. Bệnh nhân bị bệnh thận đang được cho dùng thuốc ức chế miễn dịch hoặc đang được cân nhắc để ghép nên được xem xét điều trị bệnh lao tiềm ẩn nếu thích hợp.
Aminoglycosides (STM, capreomycin và amikacin) nên tránh ở những bệnh nhân có vấn đề về thận nhẹ đến nặng do nguy cơ tổn thương thận tăng lên. Nếu không thể sử dụng aminoglycosid (ví dụ, trong điều trị lao kháng thuốc) thì nồng độ huyết thanh phải được theo dõi chặt chẽ và bệnh nhân cảnh báo sẽ báo cáo bất kỳ tác dụng phụ nào (điếc nói riêng). Nếu bệnh nhân bị suy thận giai đoạn cuối và không có chức năng thận còn lại hữu ích, thì có thể sử dụng aminoglycoside, nhưng chỉ khi có thể đo nồng độ thuốc (thường chỉ có thể đo nồng độ amikacin). Trong suy thận nhẹ, không cần thay đổi liều dùng bất kỳ loại thuốc nào khác thường được sử dụng trong điều trị lao. Trong suy thận nặng (GFR <30), liều EMB nên được giảm đi một nửa (hoặc tránh hoàn toàn). Liều PZA là 20 mg / kg / ngày (khuyến nghị của Anh) hoặc ba phần tư liều bình thường (khuyến nghị của Mỹ), nhưng không có nhiều bằng chứng được công bố có sẵn để hỗ trợ điều này.[14]
Khi sử dụng 2HRZ/4HR ở những bệnh nhân chạy thận nhân tạo, nên uống thuốc hàng ngày trong giai đoạn tấn công ban đầu. Trong giai đoạn duy trì, các thuốc nên được đưa ra vào cuối mỗi lần chạy thận nhân tạo và không cần dùng liều vào những ngày không chạy thận nhân tạo.[15]
HIV
Ở bệnh nhân HIV, điều trị HIV nên được trì hoãn cho đến khi điều trị lao hoàn tất, nếu có thể.
Hướng dẫn hiện tại của Vương quốc Anh (được cung cấp bởi Hiệp hội HIV Anh ) là
- Số lượng CD4 trên 200 - trì hoãn điều trị cho đến khi điều trị lao hoàn tất trong sáu tháng.
- CD4 đếm 100 đến 200 - trì hoãn điều trị cho đến khi giai đoạn điều trị tấn công hai tháng đầu tiên hoàn tất
- Số lượng CD4 dưới 100 - tình hình không rõ ràng và bệnh nhân nên được ghi danh vào các thử nghiệm lâm sàng kiểm tra câu hỏi này. Có bằng chứng cho thấy nếu những bệnh nhân này được quản lý bởi một chuyên gia về cả lao và HIV thì kết cục không bị ảnh hưởng đối với một trong hai bệnh. [58]
Nếu điều trị HIV phải được bắt đầu trong khi bệnh nhân vẫn đang điều trị lao, thì nên tìm lời khuyên của một dược sĩ chuyên khoa HIV. Nói chung, không có tương tác đáng kể với NRTI . Nevirapine không nên dùng với rifampicin. Efavirenz có thể được sử dụng, nhưng liều sử dụng phụ thuộc vào trọng lượng của bệnh nhân (600 mg mỗi ngày nếu trọng lượng dưới 50 kg; 800 mg mỗi ngày nếu trọng lượng lớn hơn 50 kg). Cần kiểm tra nồng độ Efavirenz sớm sau khi bắt đầu điều trị (không may, đây không phải là dịch vụ được cung cấp thường xuyên ở Mỹ, nhưng có sẵn ở Anh). Các thuốc ức chế protease nên tránh nếu có thể: bệnh nhân dùng rifamycins và chất ức chế protease có nguy cơ cao bị thất bại điều trị hoặc tái phát. [20] Các WHO cảnh báo chống lại bằng thioacetazone ở những bệnh nhân nhiễm HIV, vì nguy cơ 23% có khả năng gây tử vong viêm da tróc vảy. [21]
Theo Caprisa 003 (SAPiT) Nghiên cứu tỷ lệ tử vong ở những bệnh nhân bắt đầu điều trị lao trong điều trị lao thấp hơn 56% so với bắt đầu sau khi điều trị lao được hoàn thành (tỷ số nguy cơ 0,44 (KTC 95%: 0,25-0,79); 0,003).
Dinh dưỡng
Người ta biết rõ rằng suy dinh dưỡng là một yếu tố nguy cơ mạnh để trở nên không khỏe với bệnh lao, [22] rằng lao là một yếu tố nguy cơ suy dinh dưỡng, [23][24] và những bệnh nhân bị suy dinh dưỡng lao ( BMI dưới 18.5) tăng nguy cơ tử vong ngay cả với liệu pháp kháng sinh thích hợp. [25] Kiến thức về mối liên quan giữa suy dinh dưỡng và lao là phổ biến ở một số nền văn hóa, và có thể làm giảm sự chậm trễ chẩn đoán và cải thiện sự tuân thủ điều trị. ref>Baldwin M; Yori, PP; Ford, C; Moore, DA; Gilman, RH; Vidal, C; Ticona, E; Evans, CA (2004). “Tuberculosis and nutrition: disease perceptions and health seeking behavior of household contacts in the Peruvian Amazon”. Int J Tuberc Lung Dis. 8 (12): 1484–91. PMC 2912521. PMID 15636496.</ref> Mặc dù nồng độ trong máu của một số vi chất dinh dưỡng có thể thấp ở những người bắt đầu điều trị lao, một tổng quan Cochrane gồm ba mươi lăm thử nghiệm đã kết luận rằng không có đủ nghiên cứu để biết liệu việc cung cấp thực phẩm miễn phí hay bổ sung năng lượng có cải thiện kết cục điều trị lao hay không. Tuy nhiên, bổ sung dinh dưỡng có thể cải thiện tăng cân trong một số thiết lập. [26]
Tài liệu tham khảo
- ^ Sterling T. R., Villarino M. E., Borisov, Chaisson R. E. (2011). “Three months of rifapentine and isoniazid for latent tuberculosis infection”. New England Journal of Medicine. 365 (23): 2155–2166. doi:10.1056/nejmoa1104875. PMID 22150035.Quản lý CS1: nhiều tên: danh sách tác giả (liên kết)CS1 maint: Multiple names: authors list (link)
- ^ World Health Organization. Guidelines on the management of latent tuberculosis infection. WHO/HTM/TB/2015.01. Geneva: World Health Organization; 2015.
- ^ Multidrug and extensively drug-resistant TB (M/XDR-TB) Drugs Used in the Treatment of Tuberculosis
- ^ Purohit SD, Sarkar SK, Gupta ML, Jain DK, Gupta PR, Mehta YR (tháng 6 năm 1987). “Dietary constituents and rifampicin absorption”. Tubercle. 68 (2): 151–52. doi:10.1016/0041-3879(87)90034-1. PMID 3660467.
- ^ Peloquin CA, Namdar R, Singleton MD, Nix DE (tháng 1 năm 1999). “Pharmacokinetics of rifampin under fasting conditions, with food, and with antacids”. Chest. 115 (1): 12–18. doi:10.1378/chest.115.1.12. PMID 9925057.
- ^ Siegler DI, Bryant M, Burley DM, Citron KM, Standen SM (tháng 7 năm 1974). “Effect of meals on rifampicin absorption”. Lancet. 2 (7874): 197–98. doi:10.1016/S0140-6736(74)91487-1. PMID 4135611.
- ^ Peloquin CA, Namdar R, Dodge AA, Nix DE (tháng 8 năm 1999). “Pharmacokinetics of isoniazid under fasting conditions, with food, and with antacids”. The International Journal of Tuberculosis and Lung Disease. 3 (8): 703–10. PMID 10460103.
- ^ Joshi MV, Saraf YS, Kshirsagar NA, Acharya VN (tháng 6 năm 1991). “Food reduces isoniazid bioavailability in normal volunteers”. The Journal of the Association of Physicians of India. 39 (6): 470–71. PMID 1938852.
- ^ Zent C, Smith P (tháng 4 năm 1995). “Study of the effect of concomitant food on the bioavailability of rifampicin, isoniazid and pyrazinamide”. Tubercle and Lung Disease. 76 (2): 109–13. doi:10.1016/0962-8479(95)90551-0. PMID 7780091.
- ^ Peloquin CA, Bulpitt AE, Jaresko GS, Jelliffe RW, James GT, Nix DE (1998). “Pharmacokinetics of pyrazinamide under fasting conditions, with food, and with antacids”. Pharmacotherapy. 18 (6): 1205–11. doi:10.1002/j.1875-9114.1998.tb03138.x. PMID 9855317.
- ^ Peloquin CA, Bulpitt AE, Jaresko GS, Jelliffe RW, Childs JM, Nix DE (tháng 3 năm 1999). “Pharmacokinetics of Ethambutol under Fasting Conditions, with Food, and with Antacids”. Antimicrobial Agents and Chemotherapy. 43 (3): 568–72. PMC 89161. PMID 10049268.
- ^ http://www.iblogscience.com/incidence-of-extrapulmonary-tb-trending-upward-2/
- ^ Gallardo, CR; Rigau Comas, D; Valderrama Rodríguez, A; Roqué I Figuls, M; Parker, LA; Caylà, J; Bonfill Cosp, X (17 tháng 5 năm 2016). “Fixed-dose combinations of drugs versus single-drug formulations for treating pulmonary tuberculosis”. The Cochrane Database of Systematic Reviews. 5: CD009913. doi:10.1002/14651858.CD009913.pub2. PMC 4916937. PMID 27186634. Truy cập ngày 6 tháng 6 năm 2016.
- ^ a b Yee D, Valiquette C, Pelletier M, Parisien I, Rocher I, Menzies D (tháng 6 năm 2003). “Incidence of serious side effects from first-line antituberculosis drugs among patients treated for active tuberculosis”. American Journal of Respiratory and Critical Care Medicine. 167 (11): 1472–77. doi:10.1164/rccm.200206-626OC. PMID 12569078.
- ^ a b Ormerod LP, Horsfield N (tháng 2 năm 1996). “Frequency and type of reactions to antituberculosis drugs: observations in routine treatment”. Tubercle and Lung Disease. 77 (1): 37–42. doi:10.1016/S0962-8479(96)90073-8. PMID 8733412.
- ^ Forget EJ, Menzies D (tháng 3 năm 2006). “Adverse reactions to first-line antituberculosis drugs”. Expert Opinion on Drug Safety. 5 (2): 231–49. doi:10.1517/14740338.5.2.231. PMID 16503745.
- ^ Steele MA, Burk RF, DesPrez RM (tháng 2 năm 1991). “Toxic hepatitis with isoniazid and rifampin. A meta-analysis”. Chest. 99 (2): 465–71. doi:10.1378/chest.99.2.465. PMID 1824929.
- ^ Drobac PC, và đồng nghiệp (2005). “Treatment of Multidrug-Resistant Tuberculosis during Pregnancy: Long-Term Follow-Up of 6 Children with Intrauterine Exposure to Second-Line Agents”. Clin Infect Dis. 40 (11): 1689–92. doi:10.1086/430066. PMID 15889370.
- ^ Palacios E, Dallman R, Muñoz M, và đồng nghiệp (2009). “Drug‐resistant tuberculosis and pregnancy: Treatment outcomes of 38 cases in Lima, Peru”. Clin Infect Dis. 48 (10): 1413–19. doi:10.1086/598191. PMC 4824949. PMID 19361302.
- ^ Breen RA, Miller RF, Gorsuch T, và đồng nghiệp (2006). “Virological response to highly active antiretroviral therapy is unaffected by antituberculosis therapy”. J Infect Dis. 193 (10): 1437–40. doi:10.1086/503437. PMID 16619192.
- ^ Jenny‐Avital1 ER, Joseph K (2009). “Rifamycin‐resistant Mycobacterium tuberculosis in the highly active antiretroviral therapy era: A report of 3 relapses with acquired rifampin resistance following alternate‐day rifabutin and boosted protease inhibitor therapy”. Clin Infect Dis. 48 (10): 1471–74. doi:10.1086/598336. PMID 19368504.
- ^ Cegielski JP, McMurray DN (2004). “The relationship between malnutrition and tuberculosis: evidence from studies in humans and experimental animals”. Int J Tubercul Lung Dis. 8 (3): 286–98.
- ^ Onwubalili JK. (1988). “Malnutrition among tuberculosis patients in Harrow, England”. Eur J Clin Nutr. 42 (4): 363–66. PMID 3396528.
- ^ Karyadi E, Schultink W, Nelwan RH, và đồng nghiệp (2000). “Poor Micronutrient Status of Active Pulmonary Tuberculosis Patients in Indonesia”. Journal of Nutrition. 130: 2953–58. doi:10.1093/jn/130.12.2953.
- ^ Zachariah R, Spielmann MP, Harries AD, Salaniponi FM (2002). “Moderate to severe malnutrition in patients with tuberculosis is a risk factor associated with early death”. Trans R Soc Trop Med Hyg. 96 (3): 291–94. doi:10.1016/S0035-9203(02)90103-3. PMID 12174782.
- ^ Sinclair, D; Abba, K; Grobler, L; Sudarsanam, TD (9 tháng 11 năm 2011). “Nutritional supplements for people being treated for active tuberculosis”. The Cochrane Database of Systematic Reviews (11): CD006086. doi:10.1002/14651858.CD006086.pub3. PMC 4981643. PMID 22071828.
