Khác biệt giữa bản sửa đổi của “Lao”
n clean up, replaced: {{cite journal → {{chú thích tạp chí (31) |
Không có tóm lược sửa đổi |
||
| Dòng 1: | Dòng 1: | ||
{{1000 bài cơ bản}} |
|||
{{Infobox medical condition |
{{Infobox medical condition |
||
| name = Lao |
| name = Lao |
||
| Dòng 58: | Dòng 59: | ||
Sử dụng những thuốc nhất định như [[corticosteroid]] và [[infliximab]] là một yếu tố nguy cơ quan trọng khác, đặc biệt ở các nước phát triển.<ref name="Lancet11" /> |
Sử dụng những thuốc nhất định như [[corticosteroid]] và [[infliximab]] là một yếu tố nguy cơ quan trọng khác, đặc biệt ở các nước phát triển.<ref name="Lancet11" /> |
||
Yếu tố nguy cơ khác bao gồm: [[nghiện rượu]],<ref name="Lancet11" /> [[hút thuốc lá]] (nguy cơ tăng gấp đôi),<ref>{{chú thích tạp chí|display-authors=6|vauthors=van Zyl Smit RN, Pai M, Yew WW, Leung CC, Zumla A, Bateman ED, Dheda K|date=January 2010|title=Global lung health: the colliding epidemics of tuberculosis, tobacco smoking, HIV and COPD|journal=The European Respiratory Journal|volume=35|issue=1|pages=27–33|doi=10.1183/09031936.00072909|pmc=5454527|pmid=20044459}}</ref> [[tiểu đường]] (nguy cơ tăng gấp ba),<ref>{{chú thích tạp chí|vauthors=Restrepo BI|date=August 2007|title=Convergence of the tuberculosis and diabetes epidemics: renewal of old acquaintances|journal=Clinical Infectious Diseases|volume=45|issue=4|pages=436–38|doi=10.1086/519939|pmc=2900315|pmid=17638190}}</ref> [[bụi phổi silic]] (nguy cơ tăng gấp 30 lần),<ref name="table3">{{chú thích tạp chí|date=June 2000|title=Targeted tuberculin testing and treatment of latent tuberculosis infection. American Thoracic Society|url=https://www.cdc.gov/mmwr/preview/mmwrhtml/rr4906a1.htm#tab3|url-status=live|journal=MMWR. Recommendations and Reports|volume=49|issue=RR-6|pages=1–51|pmid=10881762|archive-url=https://web.archive.org/web/20041217172736/http://www.cdc.gov/MMWR/preview/mmwrhtml/rr4906a1.htm#tab3|archive-date=ngày 17 tháng 12 năm 2004|df=dmy-all}}</ref> ô nhiễm không khí trong nhà, suy dinh dưỡng, nhỏ tuổi,<ref name=":0" /> mới mắc lao gần đây, sử dụng ma túy, bệnh thận nặng, nhẹ cân, cấy ghép nội tạng, ung thư đầu cổ,<ref>{{chú thích web|date = ngày 26 tháng 5 năm 2020 |title=TB Risk Factors {{!}} Basic TB Facts {{!}} TB {{!}} CDC|url=https://www.cdc.gov/tb/topic/basics/risk.htm|access-date = ngày 25 tháng 8 năm 2020 |website=www.cdc.gov|language=en-us}}</ref> và nhạy cảm gen.<ref>{{chú thích tạp chí|vauthors=Möller M, Hoal EG|date=March 2010|title=Current findings, challenges and novel approaches in human genetic susceptibility to tuberculosis|journal=Tuberculosis|volume=90|issue=2|pages=71–83|doi=10.1016/j.tube.2010.02.002|pmid=20206579}}</ref> |
Yếu tố nguy cơ khác bao gồm: [[nghiện rượu]],<ref name="Lancet11" /> [[hút thuốc lá]] (nguy cơ tăng gấp đôi),<ref>{{chú thích tạp chí|display-authors=6|vauthors=van Zyl Smit RN, Pai M, Yew WW, Leung CC, Zumla A, Bateman ED, Dheda K|date=January 2010|title=Global lung health: the colliding epidemics of tuberculosis, tobacco smoking, HIV and COPD|journal=The European Respiratory Journal|volume=35|issue=1|pages=27–33|doi=10.1183/09031936.00072909|pmc=5454527|pmid=20044459}}</ref> [[tiểu đường]] (nguy cơ tăng gấp ba),<ref>{{chú thích tạp chí|vauthors=Restrepo BI|date=August 2007|title=Convergence of the tuberculosis and diabetes epidemics: renewal of old acquaintances|journal=Clinical Infectious Diseases|volume=45|issue=4|pages=436–38|doi=10.1086/519939|pmc=2900315|pmid=17638190}}</ref> [[bụi phổi silic]] (nguy cơ tăng gấp 30 lần),<ref name="table3">{{chú thích tạp chí|date=June 2000|title=Targeted tuberculin testing and treatment of latent tuberculosis infection. American Thoracic Society|url=https://www.cdc.gov/mmwr/preview/mmwrhtml/rr4906a1.htm#tab3|url-status=live|journal=MMWR. Recommendations and Reports|volume=49|issue=RR-6|pages=1–51|pmid=10881762|archive-url=https://web.archive.org/web/20041217172736/http://www.cdc.gov/MMWR/preview/mmwrhtml/rr4906a1.htm#tab3|archive-date=ngày 17 tháng 12 năm 2004|df=dmy-all}}</ref> ô nhiễm không khí trong nhà, suy dinh dưỡng, nhỏ tuổi,<ref name=":0">{{cite journal | vauthors = Narasimhan P, Wood J, Macintyre CR, Mathai D | title = Risk factors for tuberculosis | journal = Pulmonary Medicine | volume = 2013 | pages = 828939 | date = 2013 | pmid = 23476764 | pmc = 3583136 | doi = 10.1155/2013/828939 | doi-access = free }}</ref> mới mắc lao gần đây, sử dụng ma túy, bệnh thận nặng, nhẹ cân, cấy ghép nội tạng, ung thư đầu cổ,<ref>{{chú thích web|date = ngày 26 tháng 5 năm 2020 |title=TB Risk Factors {{!}} Basic TB Facts {{!}} TB {{!}} CDC|url=https://www.cdc.gov/tb/topic/basics/risk.htm|access-date = ngày 25 tháng 8 năm 2020 |website=www.cdc.gov|language=en-us}}</ref> và nhạy cảm gen.<ref>{{chú thích tạp chí|vauthors=Möller M, Hoal EG|date=March 2010|title=Current findings, challenges and novel approaches in human genetic susceptibility to tuberculosis|journal=Tuberculosis|volume=90|issue=2|pages=71–83|doi=10.1016/j.tube.2010.02.002|pmid=20206579}}</ref> |
||
==== Nhiễm khuẩn ==== |
==== Nhiễm khuẩn ==== |
||
| Dòng 78: | Dòng 79: | ||
Ở nhiều người tình trạng nhiễm khuẩn lúc nặng lên lúc thuyên giảm. Hoại tử và sự hủy hoại mô thường được cân bằng bởi chữa lành và [[xơ hóa]].<ref name=Grosset/> Thế chỗ mô bị tác động là sẹo và các khoang chứa đầy vật chất hoại tử phô mai. Trong thời gian bệnh phát tác (lao hoạt tính), một số khoang này nhập vào đường khí và vật chất có thể được ho ra. Vật chất chứa vi khuẩn sống nên có thể làm lây bệnh. Chữa trị bằng [[kháng sinh]] phù hợp giúp diệt vi khuẩn tạo điều kiện cho sự phục hồi diễn ra. Khi ấy những vùng bị tác động cuối cùng sẽ được mô sẹo thay thế.<ref name=Grosset/> |
Ở nhiều người tình trạng nhiễm khuẩn lúc nặng lên lúc thuyên giảm. Hoại tử và sự hủy hoại mô thường được cân bằng bởi chữa lành và [[xơ hóa]].<ref name=Grosset/> Thế chỗ mô bị tác động là sẹo và các khoang chứa đầy vật chất hoại tử phô mai. Trong thời gian bệnh phát tác (lao hoạt tính), một số khoang này nhập vào đường khí và vật chất có thể được ho ra. Vật chất chứa vi khuẩn sống nên có thể làm lây bệnh. Chữa trị bằng [[kháng sinh]] phù hợp giúp diệt vi khuẩn tạo điều kiện cho sự phục hồi diễn ra. Khi ấy những vùng bị tác động cuối cùng sẽ được mô sẹo thay thế.<ref name=Grosset/> |
||
{{clear}} |
{{clear}} |
||
==Ngăn ngừa== |
|||
Các nỗ lực ngăn ngừa và kiểm soát bệnh lao chủ yếu dựa trên việc tiêm phòng cho trẻ sơ sinh cũng như phát hiện và điều trị bệnh nhân lao hoạt tính.<ref name=Lancet11/> [[Tổ chức Y tế Thế giới]] (WHO) đã đã đạt được những thành công nhất định trong việc cải thiện phác đồ điều trị cũng như làm giảm số ca bệnh.<ref name=Lancet11/> |
|||
===Vắc-xin=== |
|||
{{Main|Vắc-xin lao|Vắc-xin BCG}} |
|||
{{As of|2011|uc=yes}}, chỉ có một [[vắc-xin]] phòng lao duy nhất là [[Bacillus Calmette-Guérin]] (BCG).<ref name=McS2011>{{cite journal | vauthors = McShane H | title = Tuberculosis vaccines: beyond bacille Calmette-Guerin | journal = Philosophical Transactions of the Royal Society of London. Series B, Biological Sciences | volume = 366 | issue = 1579 | pages = 2782–89 | date = October 2011 | pmid = 21893541 | pmc = 3146779 | doi = 10.1098/rstb.2011.0097 }}</ref> Ở trẻ em, vắc xin này làm giảm 20% nguy cơ nhiễm bệnh và gần 60% nguy cơ lao tiềm ẩn tiến triển thành lao hoạt tính.<ref>{{cite journal | vauthors = Roy A, Eisenhut M, Harris RJ, Rodrigues LC, Sridhar S, Habermann S, Snell L, Mangtani P, Adetifa I, Lalvani A, Abubakar I | display-authors = 6 | title = Effect of BCG vaccination against Mycobacterium tuberculosis infection in children: systematic review and meta-analysis | journal = BMJ | volume = 349 | page= g4643 | date = August 2014 | pmid = 25097193 | pmc = 4122754 | doi = 10.1136/bmj.g4643 }}</ref> |
|||
BCG là vắc-xin được sử dụng rộng rãi nhất trên thế giới; 90% tất cả trẻ em đã được tiêm vắc-xin này.<ref name=Lancet11/> Khả năng miễn dịch mà vắc-xin mang lại giảm đi sau khoảng 10 năm.<ref name=Lancet11/> Ở Canada, Tây Âu và Hoa Kỳ, lao không phải là một bệnh phổ biến nên chỉ những người có nguy cơ mắc bệnh cao mới được tiêm vắc-xin BCG.<ref>{{cite web|url=https://www.cdc.gov/tb/topic/vaccines/|title=Vaccine and Immunizations: TB Vaccine (BCG)|publisher=Centers for Disease Control and Prevention|year=2011|access-date=26 July 2011|url-status=dead|archive-url=https://web.archive.org/web/20111117140855/http://www.cdc.gov/tb/topic/vaccines/|archive-date=17 November 2011|df=dmy-all}}</ref><ref>{{cite web|title=BCG Vaccine Usage in Canada – Current and Historical|url=http://www.phac-aspc.gc.ca/tbpc-latb/bcgvac_1206-eng.php|work=Public Health Agency of Canada|access-date=30 December 2011|date=September 2010|url-status=dead|archive-url=https://web.archive.org/web/20120330042719/http://www.phac-aspc.gc.ca/tbpc-latb/bcgvac_1206-eng.php|archive-date=30 March 2012|df=dmy-all}}</ref><ref name=UK06>{{cite journal | vauthors = Teo SS, Shingadia DV | title = Does BCG have a role in tuberculosis control and prevention in the United Kingdom? | journal = Archives of Disease in Childhood | volume = 91 | issue = 6 | pages = 529–31 | date = June 2006 | pmid = 16714729 | pmc = 2082765 | doi = 10.1136/adc.2005.085043 }}</ref> Một trong những lý do cho việc hạn chế sử dụng vắc-xin này là nó khiến [[xét nghiệm Mantoux]] cho kết quả dương tính giả và làm giảm tác dụng của xét nghiệm này trong việc tầm soát lao.<ref name=UK06/> Một số vắc-xin khác đang được phát triển.<ref name=Lancet11/> |
|||
Việc kết hợp vắc-xin BCG với vắc-xin MVA85A không có hiệu quả trong việc phòng bệnh lao.<ref>{{cite journal | vauthors = Kashangura R, Jullien S, Garner P, Johnson S | title = MVA85A vaccine to enhance BCG for preventing tuberculosis | journal = The Cochrane Database of Systematic Reviews | volume = 2019 | pages = CD012915 | date = April 2019 | issue = 4 | pmid = 31038197 | pmc = 6488980 | doi = 10.1002/14651858.CD012915.pub2 | collaboration = Cochrane Infectious Diseases Group }}</ref> |
|||
===Y tế công cộng=== |
|||
Trong thế kỷ 19, các chiến dịch y tế công cộng tập trung vào việc giảm thiểu tụ tập đông người và khạc nhổ nơi công cộng cũng như khuyến khích vệ sinh cá nhân thường xuyên (trong đó có rửa tay) đã được triển khai và giúp làm giảm đáng kể sự lây lan của lao nói riêng và các bệnh lây truyền qua không khí nói chung. Nhờ đó, lao đã không còn là một vấn đề y tế công cộng lớn ở hầu hết các nền kinh tế phát triển.<ref>{{Cite journal|last1=Clark|first1=Michael|last2=Riben|first2=Peter|last3=Nowgesic|first3=Earl|date=2002-10-01|title=The association of housing density, isolation and tuberculosis in Canadian First Nations communities|journal=International Journal of Epidemiology|volume=31|issue=5|pages=940–945|doi=10.1093/ije/31.5.940|pmid=12435764|issn=0300-5771|doi-access=free}}</ref><ref>{{Cite journal|last1=Barberis|first1=I.|last2=Bragazzi|first2=N.L.|last3=Galluzzo|first3=L.|last4=Martini|first4=M.|date=March 2017|title=The history of tuberculosis: from the first historical records to the isolation of Koch's bacillus|journal=Journal of Preventive Medicine and Hygiene|volume=58|issue=1|pages=E9–E12|issn=1121-2233|pmc=5432783|pmid=28515626}}</ref> Các yếu tố nguy cơ khác khiến bệnh lao lan rộng, chẳng hạn như suy dinh dưỡng, cũng đã được giảm thiểu. Tuy nhiên, sự xuất hiện của HIV đã hình thành nên một nhóm đối tượng bị suy giảm miễn dịch dễ dàng bị nhiễm lao. |
|||
Năm 1993, Tổ chức Y tế Thế giới (WHO) tuyên bố lao là một "tình trạng y tế khẩn cấp toàn cầu".<ref name="Lancet11" /> Năm 2006, tổ chức Stop TB Partnership xây dựng Kế hoạch Ngăn chặn Lao Toàn cầu với mục tiêu cứu được 14 triệu mạng sống từ khi kế hoạch này khởi động đên năm 2015.<ref>{{cite web|url=http://www.stoptb.org/global/plan/|title=The Global Plan to Stop TB|publisher=[[World Health Organization]] (WHO)|year=2011|access-date=13 June 2011|url-status=live|archive-url=https://web.archive.org/web/20110612030924/http://www.stoptb.org/global/plan/|archive-date=12 June 2011|df=dmy-all}}</ref> Tuy nhiên, đến năm 2015, kế hoạch này đã không đạt được một số mục tiêu đặt ra, chủ yếu do sự gia tăng các ca lao liên quan đến HIV và sự xuất hiện của chủng lao kháng nhiều loại thuốc.<ref name="Lancet11" /> Các chương trình y tế công cộng chủ yếu sử dụng hệ thống [[phân loại lao]] do [[Hiệp hội Lồng ngực Hoa kỳ]] phát triển.<ref>{{cite book| first1 = D A | last1 = Warrell | first2 = Timothy M | last2 = Cox | first3 = John D | last3 = Firth | first4 = Edward J | last4 = Benz | name-list-style = vanc |title=Sections 1–10|year=2005|publisher=Oxford Univ. Press|location=Oxford [u.a.]|isbn=978-0-19-857014-1|page=560|url=https://books.google.com/books?id=EhjX517cGVsC&pg=PA560|edition=4. ed., paperback|url-status=live|archive-url=https://web.archive.org/web/20150906210011/https://books.google.com/books?id=EhjX517cGVsC&pg=PA560|archive-date=6 September 2015|df=dmy-all}}</ref> |
|||
Chưa rõ việc sử dụng thuốc trị lao ở người mắc lao kháng nhiều loại thuốc mang lại lợi ích cũng như nguy cơ gì.<ref>{{cite journal | vauthors = Fraser A, Paul M, Attamna A, Leibovici L | title = Drugs for preventing tuberculosis in people at risk of multiple-drug-resistant pulmonary tuberculosis | journal = The Cochrane Database of Systematic Reviews | issue = 2 | pages = CD005435 | date = April 2006 | pmid = 16625639 | doi = 10.1002/14651858.CD005435.pub2 | collaboration = Cochrane Infectious Diseases Group | pmc = 6532726 }}</ref> Việc cung cấp liệu pháp HAART cho bệnh nhân lao dương tính với HIV làm giảm đáng kể (tới 90%) nguy cơ lao tiềm ẩn tiến triển thành lao hoạt tính cũng như hạn chế bệnh phát tán trong cộng đồng này.<ref>{{Cite journal|last1=Piggott|first1=Damani A.|last2=Karakousis|first2=Petros C.|date=2010-12-27|title=Timing of Antiretroviral Therapy for HIV in the Setting of TB Treatment|journal=Clinical and Developmental Immunology|volume=2011|page=103917|doi=10.1155/2011/103917|pmid=21234380|pmc=3017895|language=en|doi-access=free}}</ref> |
|||
==Điều trị== |
|||
{{Main|Kiểm soát lao}} |
|||
[[File:Tubi - 1234,0186.jpg|thumb|Điều trị lao vào ngày 3 tháng 3 năm 1934 ở [[Kuopio]], [[Phần Lan]]]] |
|||
Lao được điều trị bằng cách sử dụng kháng sinh để tiêu diệt vi khuẩn. Việc điều trị lao thường khó hiệu quả bởi cấu trúc và thành phần hóa học bất thường của vách tế bào vi khuẩn gây lao khiến thuốc khó xâm nhập và làm cho nhiều loại kháng sinh không có hiệu quả.<ref>{{cite journal | vauthors = Brennan PJ, Nikaido H | title = The envelope of mycobacteria | journal = Annual Review of Biochemistry | volume = 64 | pages = 29–63 | year = 1995 | pmid = 7574484 | doi = 10.1146/annurev.bi.64.070195.000333 }}</ref> |
|||
Bệnh lao hoạt tính được điều trị bằng cách sử dụng kết hợp một số loại kháng sinh nhằm giảm nguy cơ vi khuẩn gây bệnh trở nên [[kháng kháng sinh|kháng thuốc]].<ref name=Lancet11/> Chưa rõ việc sử dụng [[rifabutin]] thay cho [[rifampicin]] ở bệnh nhân lao dương tính với HIV có mang lại lợi ích gì hay không ({{as of|2007|lc=yes}}).<ref>{{cite journal | vauthors = Davies G, Cerri S, Richeldi L | title = Rifabutin for treating pulmonary tuberculosis | journal = The Cochrane Database of Systematic Reviews | issue = 4 | pages = CD005159 | date = October 2007 | pmid = 17943842 | pmc = 6532710 | doi = 10.1002/14651858.CD005159.pub2 }}</ref> |
|||
===Lao tiềm ẩn=== |
|||
Lao tiềm ẩn được điều trị bằng một trong hai loại thuốc [[isoniazid]] và [[rifampin]], hoặc kết hợp isoniazid với một trong hai loại thuốc rifampicin và rifapentine.<ref name="WHOlatent2018">{{cite book | publisher=[[World Health Organization]] (WHO)| title=Latent tuberculosis infection | year=2018 | page=23 | isbn=978-92-4-155023-9 | url=http://apps.who.int/iris/bitstream/handle/10665/260233/9789241550239-eng.pdf;jsessionid=E08401544A59BE3F84C645C9A9A7B0E5?sequence=1 }}</ref><ref>{{cite journal | vauthors = Borisov AS, Bamrah Morris S, Njie GJ, Winston CA, Burton D, Goldberg S, Yelk Woodruff R, Allen L, LoBue P, Vernon A | display-authors = 6 | title = Update of Recommendations for Use of Once-Weekly Isoniazid-Rifapentine Regimen to Treat Latent Mycobacterium tuberculosis Infection | journal = MMWR. Morbidity and Mortality Weekly Report | volume = 67 | issue = 25 | pages = 723–726 | date = June 2018 | pmid = 29953429 | pmc = 6023184 | doi = 10.15585/mmwr.mm6725a5 }}</ref><ref name=Ste2020>{{cite journal | vauthors = Sterling TR, Njie G, Zenner D, Cohn DL, Reves R, Ahmed A, Menzies D, Horsburgh CR, Crane CM, Burgos M, LoBue P, Winston CA, Belknap R | display-authors = 6 | title = Guidelines for the Treatment of Latent Tuberculosis Infection: Recommendations from the National Tuberculosis Controllers Association and CDC, 2020 | language = en-us | journal = MMWR. Recommendations and Reports | volume = 69 | issue = 1 | pages = 1–11 | date = February 2020 | pmid = 32053584 | pmc = 7041302 | doi = 10.15585/mmwr.rr6901a1 }}</ref> |
|||
Phác đồ điều trị có thể kéo dài từ 3 đến 9 tháng tùy theo loại thuốc được chỉ định.<ref name=CDCcourse/><ref name="WHOlatent2018"/><ref>{{cite journal | vauthors = Njie GJ, Morris SB, Woodruff RY, Moro RN, Vernon AA, Borisov AS | title = Isoniazid-Rifapentine for Latent Tuberculosis Infection: A Systematic Review and Meta-analysis | journal = American Journal of Preventive Medicine | volume = 55 | issue = 2 | pages = 244–252 | date = August 2018 | pmid = 29910114 | pmc = 6097523 | doi = 10.1016/j.amepre.2018.04.030 }}</ref><ref name=Ste2020/> Việc điều trị lao tiềm ẩn có mục đích ngăn bệnh không tiến triển thành lao hoạt tính trong tương lai.<ref name=Latent2011>{{cite journal | vauthors = Menzies D, Al Jahdali H, Al Otaibi B | title = Recent developments in treatment of latent tuberculosis infection | journal = The Indian Journal of Medical Research | volume = 133 | issue = 3 | pages = 257–66 | date = March 2011 | pmid = 21441678 | pmc = 3103149 }}</ref> |
|||
Giáo dục nhận thức hoặc tư vấn tâm lý có thể cải thiện tỷ lệ hoàn thành việc điều trị lao tiềm ẩn.<ref>{{cite journal | vauthors = M'imunya JM, Kredo T, Volmink J | title = Patient education and counselling for promoting adherence to treatment for tuberculosis | journal = The Cochrane Database of Systematic Reviews | issue = 5 | pages = CD006591 | date = May 2012 | pmid = 22592714 | pmc = 6532681 | doi = 10.1002/14651858.CD006591.pub2 | collaboration = Cochrane Infectious Diseases Group }}</ref> |
|||
===Lao hoạt tính vừa khởi phát=== |
|||
Phác đồ điều trị đối với bệnh lao hoạt tính vừa khởi phát, {{as of|2010|lc=yes}}, kéo dài 6 tháng, trong đó bệnh nhân sử dụng kết hợp thuốc kháng sinh chứa rifampicin, isoniazid, [[pyrazinamide]] và [[ethambutol]] trong 2 tháng đầu tiên, và chỉ sử dụng rifampicin và isoniazid trong 4 tháng còn lại.<ref name=Lancet11/> Nếu bệnh nhân kháng thuốc với isoniazid, có thể thay thế bằng ethambutol trong giai đoạn thứ hai.<ref name=Lancet11/> Việc sử dụng thuốc trị lao trong thời gian ít nhất 6 tháng có tỷ lệ chữa khỏi cao hơn việc điều trị trong thời gian ít hơn 6 tháng; mặc dù sự khác biệt này không quá lớn. Các bệnh nhân gặp vấn đề trong việc tuân thủ điều trị có thể cần được chỉ định phác đồ ngắn hơn.<ref name = "Gelband_1999">{{cite journal | vauthors = Gelband H | title = Regimens of less than six months for treating tuberculosis | journal = The Cochrane Database of Systematic Reviews | issue = 2 | pages = CD001362 | date = 1999-10-25 | pmid = 10796641 | pmc = 6532732 | doi = 10.1002/14651858.CD001362 | collaboration = Cochrane Infectious Diseases Group }}</ref> Cũng không có bằng chứng nào cho thấy phác đồ điều trị ngắn có hiệu quả hơn phác đồ điều trị 6 tháng.<ref>{{cite journal | vauthors = Grace AG, Mittal A, Jain S, Tripathy JP, Satyanarayana S, Tharyan P, Kirubakaran R | title = Shortened treatment regimens versus the standard regimen for drug-sensitive pulmonary tuberculosis | journal = The Cochrane Database of Systematic Reviews | volume = 12 | pages = CD012918 | date = December 2019 | pmid = 31828771 | pmc = 6953336 | doi = 10.1002/14651858.CD012918.pub2 | collaboration = Cochrane Infectious Diseases Group }}</ref> |
|||
===Lao tái phát=== |
|||
Nếu bệnh tái phát, cần xét nghiệm để xác định vi khuẩn lao nhạy cảm với loại kháng sinh nào trước khi quyết định cách điều trị.<ref name=Lancet11/> Trong trường hợp phát hiện [[lao kháng nhiều loại thuốc]] (tiếng Anh: multiple drug-resistant tuberculosis, hay MDR-TB), người bệnh sẽ cần sử dụng ít nhất 4 loại kháng sinh có hiệu quả trong thời gian từ 18 đến 24 tháng.<ref name=Lancet11/> |
|||
===Kháng thuốc=== |
|||
Bệnh nhân lao có thể gặp phải tình trạng kháng thuốc sơ cấp khi nhiễm chủng lao kháng thuốc, hoặc kháng thuốc thứ cấp khi nhiễm chủng lao không kháng thuốc nhưng lại hình thành sự kháng thuốc khi điều trị do phác đồ điều trị không đủ hiệu quả, không tuân thủ phác đồ điều trị hoặc sử dụng thuốc kém chất lượng.<ref name=OBrien>{{cite journal | vauthors = O'Brien RJ | title = Drug-resistant tuberculosis: etiology, management and prevention | journal = Seminars in Respiratory Infections | volume = 9 | issue = 2 | pages = 104–12 | date = June 1994 | pmid = 7973169 }}</ref> Khả năng kháng thuốc của vi khuẩn lao là một vấn đề y tế công cộng nghiêm trọng ở nhiều quốc gia đang phát triển, bởi bệnh nhân kháng thuốc cần được điều trị lâu hơn và dùng các loại thuốc đắt tiền hơn. Nếu người bệnh kháng hai loại thuốc điều trị lao được ưu tiên sử dụng hàng đầu là rifampicin và isoniazid, họ được xem là mắc lao kháng nhiều loại thuốc hay MDR-TB. Nếu người bệnh cũng kháng từ ba trong sáu loại thuốc được ưu tiên điều trị thứ hai trở lên thì được xem là mắc lao kháng thuốc diện rộng (tiếng Anh: extensively resistant tuberculosis, hay XDR-TB).<ref name="MMWR2006">{{cite journal | author = Centers for Disease Control and Prevention (CDC) | title = Emergence of Mycobacterium tuberculosis with extensive resistance to second-line drugs--worldwide, 2000-2004 | journal = MMWR. Morbidity and Mortality Weekly Report | volume = 55 | issue = 11 | pages = 301–5 | date = March 2006 | pmid = 16557213 | url = https://www.cdc.gov/mmwr/preview/mmwrhtml/mm5511a2.htm | url-status = live | df = dmy-all | archive-url = https://web.archive.org/web/20170522030229/https://www.cdc.gov/mmwr/preview/mmwrhtml/mm5511a2.htm | archive-date = 22 May 2017 }}</ref> Trường hợp đầu tiên kháng tất cả các loại thuốc đang được sử dụng được ghi nhận vào năm 2003 ở Ý,<ref name=TR2012>{{Cite magazine|title=Totally Resistant TB: Earliest Cases in Italy|magazine=Wired|url=https://www.wired.com/wiredscience/2012/01/tdr-first-italy/| first = Maryn | last = McKenna | name-list-style = vanc |date=12 January 2012|access-date=12 January 2012|url-status=live|archive-url=https://web.archive.org/web/20120114214156/http://www.wired.com/wiredscience/2012/01/tdr-first-italy/|archive-date=14 January 2012|df=dmy-all}}</ref><ref>{{cite journal | vauthors = Migliori GB, De Iaco G, Besozzi G, Centis R, Cirillo DM | title = First tuberculosis cases in Italy resistant to all tested drugs | journal = Euro Surveillance | volume = 12 | issue = 5 | pages = E070517.1 | date = May 2007 | pmid = 17868596 | doi = 10.2807/esw.12.20.03194-en }}</ref> nhưng đến năm 2012 mới được công bố rộng rãi.<ref name=TR2012/><ref>{{cite web|title=Totally Drug-Resistant TB: a WHO consultation on the diagnostic definition and treatment options|url=https://www.who.int/tb/challenges/xdr/Report_Meeting_totallydrugresistantTB_032012.pdf?ua=1|publisher=World Health Organization (WHO)|access-date=25 March 2016|url-status=live|archive-url=https://web.archive.org/web/20161021151601/http://www.who.int/tb/challenges/xdr/Report_Meeting_totallydrugresistantTB_032012.pdf?ua=1|archive-date=21 October 2016|df=dmy-all}}</ref> Các trường hợp khác cũng đã được ghi nhận ở Iran và Ấn Độ.<ref name="EIU 2014"/><ref>{{cite journal | vauthors = Velayati AA, Masjedi MR, Farnia P, Tabarsi P, Ghanavi J, ZiaZarifi AH, Hoffner SE | title = Emergence of new forms of totally drug-resistant tuberculosis bacilli: super extensively drug-resistant tuberculosis or totally drug-resistant strains in iran | journal = Chest | volume = 136 | issue = 2 | pages = 420–425 | date = August 2009 | pmid = 19349380 | doi = 10.1378/chest.08-2427 }}</ref> [[Bedaquiline]] đã bước đầu cho thấy hiệu quả trong việc điều trị lao kháng nhiều loại thuốc.<ref>{{cite web|title=Provisional CDC Guidelines for the Use and Safety Monitoring of Bedaquiline Fumarate (Sirturo) for the Treatment of Multidrug-Resistant Tuberculosis|url=https://www.cdc.gov/mmwr/preview/mmwrhtml/rr6209a1.htm?s_cid=rr6209a1_x|url-status=live|archive-url=https://web.archive.org/web/20140104204359/http://www.cdc.gov/mmwr/preview/mmwrhtml/rr6209a1.htm?s_cid=rr6209a1_x|archive-date=4 January 2014|df=dmy-all}}</ref> |
|||
Cứ 10 ca MDR-TB thì có một ca XDR-TB. Các ca XDR-TB đã được ghi nhận ở hơn 90% tất cả các quốc gia trên thế giới.<ref name="EIU 2014">{{cite journal|title=Ancient enemy, modern imperative – A time for greater action against tuberculosis|url=http://www.economistinsights.com/healthcare/analysis/ancient-enemy-modern-imperative|publisher=[[Economist Intelligence Unit]]|access-date=1 August 2014|date=30 June 2014| vauthors = Kielstra P | veditors = Tabary Z |url-status=live|archive-url= https://web.archive.org/web/20140731145650/http://www.economistinsights.com/healthcare/analysis/ancient-enemy-modern-imperative |archive-date=31 July 2014|df=dmy-all}}</ref> Việc sử dụng linezolid để điều trị XDR-TB có thể mang lại hiệu quả nhất định nhưng thường gây ra tác dụng phụ và khi đó người bệnh thường phải ngưng dùng thuốc.<ref>{{cite journal | vauthors = Singh B, Cocker D, Ryan H, Sloan DJ | title = Linezolid for drug-resistant pulmonary tuberculosis | journal = The Cochrane Database of Systematic Reviews | volume = 3 | pages = CD012836 | date = March 2019 | pmid = 30893466 | pmc = 6426281 | doi = 10.1002/14651858.CD012836.pub2 | collaboration = Cochrane Infectious Diseases Group }}</ref> |
|||
==Tiên lượng== |
|||
Lao tiềm ẩn tiến triển thành lao hoạt tính khi vi khuẩn lao vượt qua được hàng rào bảo vệ của hệ miễn dịch và bắt đầu sinh sôi. Điều này xảy ra không lâu sau khi người bệnh nhiễm vi khuẩn đối với các ca lao sơ cấp (chiếm từ 1–5% tổng số ca bệnh lao).<ref name=Robbins/> Tuy nhiên, trong hầu hết trường hợp, [[lao tiềm ẩn]] không thể hiện triệu chứng rõ rệt nào,<ref name=Robbins/> và chỉ 5–10% ca bệnh lao tiềm ẩn tiến triển thành lao hoạt tính, thường là nhiều năm sau khi người bệnh nhiễm vi khuẩn.<ref name=Pet2005/> |
|||
Nguy cơ bệnh tái phát sẽ cao hơn ở người bệnh bị [[ức chế miễn dịch]], chẳng hạn như do HIV. Khi người bệnh đồng thời nhiễm ''M. tuberculosis'' và HIV, nguy cơ lao tái phát tăng lên 10% mỗi năm.<ref name=Robbins/> Nghiên cứu được thực hiện trên các chủng ''M. tuberculosis'' khác nhau bằng cách [[lập hồ sơ DNA]] cho thấy việc tái nhiễm vi khuẩn lao có tác động lớn hơn đến khả năng bệnh tái phát so với những hiểu biết trước đó.<ref>{{cite journal | vauthors = Lambert ML, Hasker E, Van Deun A, Roberfroid D, Boelaert M, Van der Stuyft P | title = Recurrence in tuberculosis: relapse or reinfection? | journal = The Lancet. Infectious Diseases | volume = 3 | issue = 5 | pages = 282–7 | date = May 2003 | pmid = 12726976 | doi = 10.1016/S1473-3099(03)00607-8 }}</ref> Theo một số ước tính, ở các khu vực mà lao là một bệnh phổ biến, điều này có thể chiếm hơn 50% số ca lao tái phát.<ref>{{cite journal | vauthors = Wang JY, Lee LN, Lai HC, Hsu HL, Liaw YS, Hsueh PR, Yang PC | title = Prediction of the tuberculosis reinfection proportion from the local incidence | journal = The Journal of Infectious Diseases | volume = 196 | issue = 2 | pages = 281–8 | date = July 2007 | pmid = 17570116 | doi = 10.1086/518898 | doi-access = free }}</ref> Nguy cơ tử vong do lao rơi vào khoảng 4% {{as of|2008|lc=yes}}, so với con số 8% vào năm 1995.<ref name=Lancet11/> |
|||
Ở bệnh nhân lao không dương tính với HIV, nếu không được điều trị, 50-60% tử vong còn 20-25% tự khỏi bệnh sau 5 năm. Ở bệnh nhân dương tính với HIV, lao gần như chắc chắn sẽ gây tử vong và nguy cơ tử vong vẫn cao ngay cả khi người bệnh được điều trị HIV bằng [[thuốc kháng retrovirus]].<ref>{{Cite web|title=1.4 Prognosis - Tuberculosis|url=https://medicalguidelines.msf.org/viewport/TUB/latest/1-4-prognosis-20320185.html|access-date=2020-08-25|website=medicalguidelines.msf.org}}</ref> |
|||
== Tham khảo == |
== Tham khảo == |
||
Phiên bản lúc 05:25, ngày 2 tháng 9 năm 2021
| Lao | |
|---|---|
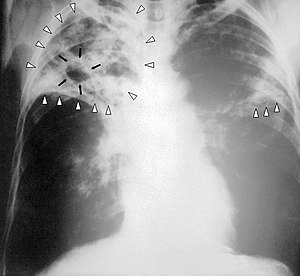 | |
| Ảnh X quang ngực của một bệnh nhân lao thể nặng: các mũi tên màu trắng chỉ nhiễm khuẩn ở cả hai phổi, các mũi tên màu đen chỉ sự hình thành của một khoang | |
| Chuyên khoa | Bệnh truyền nhiễm, phổi học |
| Triệu chứng | Ho dai dẳng, sốt, ho kèm dịch nhầy chứa máu, sụt cân[1] |
| Nguyên nhân | Mycobacterium tuberculosis[1] |
| Yếu tố nguy cơ | Hút thuốc, HIV/AIDS[1] |
| Phương pháp chẩn đoán | X quang ngực, nuôi cấy, xét nghiệm da tuberculin[1] |
| Chẩn đoán phân biệt | Viêm phổi, histoplasmosis, sarcoidosis, coccidioidomycosis[2] |
| Điều trị | Kháng sinh[1] |
| Tần suất | 25% dân số (lao tiềm ẩn)[3] |
| Patient UK | Lao |
Lao là bệnh truyền nhiễm thường do vi khuẩn Mycobacterium tuberculosis gây ra.[1] Bệnh chủ yếu tác động đến phổi nhưng cũng có thể đến những bộ phận khác của cơ thể.[1] Đa số trường hợp mắc lao không biểu hiện triệu chứng, gọi là lao tiềm ẩn.[1] Khoảng 10% ca lao tiềm ẩn tiến triển thành lao hoạt tính mà nếu không chữa trị sẽ khiến khoảng một nửa số bệnh nhân tử vong.[1] Triệu chứng điển hình của lao hoạt tính là ho dai dẳng kèm dịch nhầy chứa máu, sốt, đổ mồ hôi đêm, sụt cân.[1] Nếu các cơ quan khác bị nhiễm khuẩn thì triệu chứng sẽ đa dạng hơn.[4]
Lao lây truyền từ người sang người qua không khí khi người bệnh lao hoạt tính ho, khạc nhổ, nói, hay hắt hơi.[1][5] Người mang lao tiềm ẩn không làm bệnh lây lan.[1] Lao hoạt tính thường xảy ra hơn ở người hút thuốc và mắc HIV/AIDS.[1] Cách thức chẩn đoán lao hoạt tính là X quang ngực, cấy dịch cơ thể và khám nghiệm vi mô.[6] Xét nghiệm Mantoux hay xét nghiệm máu giúp chẩn đoán lao tiềm ẩn.[6]
Cách thức phòng bệnh bao gồm tầm soát đối với người nguy cơ cao, phát hiện và điều trị sớm, chủng ngừa bằng vắc-xin BCG (Bacillus Calmette-Guérin).[7][8][9] Người nguy cơ cao là người ở chung nhà, nơi làm việc, và tiếp xúc xã hội với bệnh nhân lao hoạt tính.[8] Chữa trị đòi hỏi sử dụng nhiều loại kháng sinh trong thời gian dài.[1] Tình trạng kháng kháng sinh đang ngày một trở nên đáng lo ngại với tỷ lệ lao đa kháng và lao siêu kháng tăng.[1]
Vào năm 2018 khoảng một phần tư dân số thế giới được cho là mắc lao tiềm ẩn.[3] Mỗi năm có thêm khoảng 1% dân số mắc bệnh.[10] Trong năm 2018 có hơn 10 triệu người bị lao hoạt tính trong đó 1,5 triệu người tử vong,[11] con số khiến lao là bệnh truyền nhiễm gây tử vong hàng đầu.[12] Căn bệnh xuất hiện chủ yếu ở Đông Nam Á (44%), châu Phi (24%), Tây Thái Bình Dương (18%) với hơn 50% ca được chẩn đoán ở tám quốc gia là Ấn Độ (27%), Trung Quốc (9%), Indonesia (8%), Philippines (6%), Pakistan (6%), Nigeria (4%), và Bangladesh (4%).[12] Số ca mắc mới mỗi năm đã giảm kể từ năm 2000.[1] Khoảng 80% dân số ở nhiều nước châu Á, châu Phi xét nghiệm tuberculin dương tính còn với người dân Hoa Kỳ chỉ là 5–10%.[13] Bệnh lao đã có ở người từ thời cổ đại.[14]
Dấu hiệu và triệu chứng
Bệnh lao có thể tác động đến bất kỳ bộ phận nào của cơ thể nhưng phổ biến nhất là phổi (gọi là lao phổi).[4] Lao ngoài phổi xảy ra khi bệnh phát triển ở bên ngoài phổi, dù vậy hai dạng có thể tồn tại đồng thời.[4]
Dấu hiệu và triệu chứng tổng quan gồm có sốt, ớn lạnh, đổ mồ hôi đêm, chán ăn, sụt cân, và mệt mỏi.[4] Ngoài ra còn có thể xuất hiện ngón tay dùi trống rõ rệt.[15]
Phổi
Nếu nhiễm khuẩn lao ở trạng thái hoạt động thì phổi là cơ quan hay bị tác động nhất (khoảng 90% ca).[14][16] Triệu chứng gồm có đau ngực và ho ra đờm kéo dài.[14] Khoảng 25% bệnh nhân không biểu hiện triệu chứng.[14] Đôi khi người bệnh có thể ho ra máu với lượng nhỏ và trong rất ít trường hợp xảy ra vỡ động mạch phổi hay phình mạch Rasmussen dẫn đến chảy máu ồ ạt.[4][17] Lao có thể trở thành bệnh mạn tính và gây sẹo khắp những thùy phổi trên.[4] Những thùy dưới ít bị tác động thường xuyên hơn.[4] Không rõ tại sao có sự khác biệt này,[13] có thể do ở phần phổi trên dẫn khí tốt hơn[13] hoặc dẫn lưu bạch huyết kém hơn.[4]
Ngoài phổi
Ở 15–20% ca hoạt tính, nhiễm khuẩn lan ra ngoài phổi gây nên những dạng lao khác.[18] Chúng được gọi chung là "lao ngoài phổi".[19] Lao ngoài phổi xảy ra phổ biến hơn ở người có hệ miễn dịch suy yếu và trẻ em. Hơn một nửa số ca nhiễm HIV xuất hiện tình trạng này.[19] Các địa điểm nhiểm khuẩn ngoài phổi đáng chú ý là màng phổi (viêm màng phổi do lao), hệ thần kinh trung ương (viêm màng não do lao), hệ bạch huyết (lao hạch cổ), hệ niệu sinh dục (lao niệu sinh dục), xương và khớp (lao cột sống). Lao kê là một dạng lao có tiềm năng lan rộng và nghiêm trọng hơn,[4] hiện chiếm khoảng 10% trường hợp lao ngoài phổi.[20]
Tác nhân
Vi khuẩn lao

Tác nhân chủ yếu gây bệnh lao là Mycobacterium tuberculosis, một trực khuẩn nhỏ không động, hiếu khí.[4] Việc sở hữu hàm lượng lipid cao lý giải cho nhiều đặc điểm lâm sàng độc nhất của chúng.[21] Chúng phân chia cứ 16 đến 20 tiếng một lần, tốc độ cực kỳ chậm so với những vi khuẩn khác thường phân chia trong chưa đến một tiếng.[22] Mycobacterium có một màng ngoài hai lớp lipid.[23] Nếu tiến hành nhuộm Gram thì M. tuberculosis hoặc "Gram dương" rất yếu hoặc không lưu giữ thuốc nhuộm do hàm lượng mycolic acid và lipid cao của thành tế bào.[24] M. tuberculosis có thể chống chịu các chất tẩy uế yếu và sống sót trong môi trường khô vài tuần. Ngoài tự nhiên, M. tuberculosis chỉ có thể sinh trưởng trong tế bào của sinh vật chủ nhưng chúng có thể được nuôi trong phòng thí nghiệm.[25]
Các nhà khoa học có thể nhận diện vi khuẩn lao dưới kính hiển vi nhờ tiến hành nhuộm các mẫu đờm dãi. Vì M. tuberculosis lưu lại những chất nhuộm nhất định kể cả sau khi được xử lý bằng dung dịch acid nên nó được xếp vào loại trực khuẩn kháng acid.[13][24] Kỹ thuật nhuộm kháng acid phổ biến nhất là nhuộm Ziehl–Neelsen[26] và nhuộm Kinyoun khiến trực khuẩn có màu đỏ sáng nổi bật trên nền xanh.[27] Nhuộm auramine-rhodamine[28] và soi hiển vi huỳnh quang[29] cũng được áp dụng.
Tổ hợp M. tuberculosis bao gồm bốn Mycobacterium gây lao khác: M. bovis, M. africanum, M. canetti, và M. microti.[30] M. africanum không phổ biến nhưng là tác nhân gây lao đáng kể ở những vùng châu Phi.[31][32] M. bovis từng là nguyên nhân phổ biến nhưng đã bị diệt trừ gần như hoàn toàn từ khi sữa thanh trùng xuất hiện và không còn là vấn đề ở các nước phát triển.[13][33] M. canetti hiếm thấy và dường như hạn chế ở Sừng châu Phi, dù vậy đã quan sát thấy một vài ca ở những người châu Phi di cư.[34][35] M. microti cũng không phổ biến và gần như chỉ thấy ở người bị suy giảm miễn dịch, dù vậy độ thịnh hành của nó có thể bị đánh giá thấp đáng kể.[36]
Còn những Mycobacterium gây bệnh khác được biết là M. leprae, M. avium, và M. kansasii. M. avium và M. kansasii thuộc nhóm Mycobacterium không điển hình. Loại này không gây lao hay phong mà gây những bệnh phổi khác tương tự lao.[37]
Lây truyền
Khi người bệnh lao hoạt tính ho, hắt hơi, nói, hát, hay khạc nhổ, họ bắn ra những giọt aerosol có đường kính 0,5 đến 5,0 µm chứa mầm bệnh. Một lần hắt hơi có thể bắn ra tới 40.000 giọt.[38] Chỉ một giọt cũng có thể truyền bệnh bởi số lượng vi khuẩn cần để sinh bệnh là rất ít (dưới 10 vi khuẩn).[39]
Người tiếp xúc gần, thường xuyên, thời gian dài với người bị lao có nguy cơ nhiễm bệnh rất cao với tỷ lệ lây nhiễm ước tính 22%.[40] Một người mắc lao hoạt tính không chữa trị có thể lây cho 10 đến 15 người (hoặc hơn) trong một năm.[41] Sự lây nhiễm chỉ xảy ra từ người mắc lao hoạt tính, người mang lao tiềm ẩn không được xem là nguồn lây.[13] Xác suất lây truyền từ người này sang người khác phụ thuộc vào một số yếu tố bao gồm số giọt bắn mà người bệnh phát ra, độ thông thoáng của môi trường, thời gian tiếp xúc, độc lực của chủng M. tuberculosis, năng lực miễn dịch của người không bị bệnh, và những yếu tố khác.[42] Chuỗi lây truyền người sang người có thể ngăn chặn bằng biện pháp cách ly người bệnh lao hoạt tính và điều trị bằng thuốc kháng lao. Sau khoảng hai tuần điều trị hiệu quả thì nhìn chung đối tượng mang vi khuẩn không đề kháng không còn là nguồn lây.[40] Một người mới nhiễm lao thường phải sau ba đến bốn tuần mới có thể lây nhiễm cho người khác.[43]
Yếu tố nguy cơ
Bệnh hoạt tính
Yếu tố nguy cơ hàng đầu trên toàn cầu là HIV, 13% bệnh nhân lao nhiễm HIV.[44] Vấn đề này nghiêm trọng ở châu Phi hạ Sahara nơi có tỷ lệ nhiễm HIV cao.[45][46] 30% người đồng nhiễm lao và HIV bệnh phát triển thành thể hoạt tính,[15] trong khi tỷ lệ này ở người không nhiễm HIV là 5–10%.[15]
Sử dụng những thuốc nhất định như corticosteroid và infliximab là một yếu tố nguy cơ quan trọng khác, đặc biệt ở các nước phát triển.[14]
Yếu tố nguy cơ khác bao gồm: nghiện rượu,[14] hút thuốc lá (nguy cơ tăng gấp đôi),[47] tiểu đường (nguy cơ tăng gấp ba),[48] bụi phổi silic (nguy cơ tăng gấp 30 lần),[49] ô nhiễm không khí trong nhà, suy dinh dưỡng, nhỏ tuổi,[50] mới mắc lao gần đây, sử dụng ma túy, bệnh thận nặng, nhẹ cân, cấy ghép nội tạng, ung thư đầu cổ,[51] và nhạy cảm gen.[52]
Nhiễm khuẩn
Nguy cơ nhiễm khuẩn gia tăng ở người hút thuốc lá và trẻ em.[50]
Bệnh sinh
Khoảng 90% người nhiễm M. tuberculosis không có triệu chứng hay gọi là mắc lao tiềm ẩn[53] và khả năng bệnh tiến triển đến dạng hoạt tính chỉ là 10% trong suốt cuộc đời.[54] Ở người nhiễm HIV nguy cơ xuất hiện lao hoạt tính tăng gần 10% một năm.[54] Nếu không được điều trị hiệu quả, tỷ lệ tử vong ở những ca hoạt tính lên tới 66%.[41]
Nhiễm khuẩn lao bắt đầu khi vi khuẩn đến túi khí phế nang của phổi, tại đó chúng xâm nhập và sinh sôi trong thể nội bào của đại thực bào phế nang.[13][55][56] Đại thực bào xác định vi khuẩn là ngoại xâm và cố gắng tiêu diệt chúng thông qua sự thực bào. Trong quá trình này, vi khuẩn bị đại thực bào bao bọc và nhốt tạm thời trong một túi có màng bao gọi là thể thực bào. Tiếp đó thể thực bào kết hợp với tiêu thể tạo ra thực bào-tiêu thể (hay nội tiêu thể). Trong nội tiêu thể, tế bào nỗ lực sử dụng những dạng oxy phản ứng và acid để giết vi khuẩn. Tuy nhiên, M. tuberculosis có một bao mycolic acid dày, sáp bảo vệ nó khỏi những độc chất mà tế bào sản sinh. M. tuberculosis có thể sinh sôi bên trong đại thực bào và cuối cùng tiêu diệt đại thực bào.
Vị trí nhiễm khuẩn đầu tiên ở phổi gọi là tụ điểm Ghon nhìn chung nằm ở phần trên của thùy dưới hoặc phần dưới của thùy trên.[13] Lao phổi còn có thể xảy ra do nhiễm trùng từ dòng máu tại vị trí được gọi là tụ điểm Simon thường thấy ở đỉnh phổi.[57] Thông qua đường máu vi khuẩn còn có thể lan đến những địa điểm xa hơn như hạch ngoại vi, thận, não, và xương.[13][58] Căn bệnh có thể tác động đến mọi bộ phận của cơ thể, dù vậy nó hiếm khi ảnh hưởng đến tim, cơ xương, tụy, hay giáp.[59]

Lao được xếp vào nhóm các bệnh viêm u hạt. Đại thực bào, tế bào dạng biểu mô, tế bào T, tế bào B, và nguyên bào sợi tập hợp hình thành nên u hạt với bạch huyết bào bao quanh đại thực bào bị nhiễm. Khi những đại thực bào khác tấn công đại thực bào bị nhiễm, chúng hợp nhất thành một tế bào đa nhân khổng lồ trong khoang phế nang. U hạt có thể ngăn vi khuẩn phát tán và tạo môi trường cục bộ cho các tế bào của hệ miễn dịch tương tác.[61] Tuy nhiên, chứng cứ gần đây hơn gợi ý vi khuẩn lợi dụng u hạt để tránh né bị hệ miễn dịch của vật chủ tiêu diệt. Đại thực bào và tế bào tua trong u hạt không thể trình diện kháng nguyên đến bạch huyết bào nên phản ứng miễn dịch bị kìm hãm.[62] Vi khuẩn bên trong u hạt có thể trở nên bất hoạt dẫn đến nhiễm khuẩn tiềm ẩn. Một đặc điểm khác của u hạt là hoại tử phát triển ở tâm của nốt lao. Nhìn bằng mắt thường nó trông như phô mai trắng mềm và được gọi là hoại tử phô mai.[61]
Nếu vi khuẩn lao xâm nhập dòng máu từ một vùng mô bị nhiễm khuẩn thì chúng có thể lan ra khắp cơ thể và tạo ra nhiều tụ điểm nhiễm khuẩn có dạng nốt trắng nhỏ ở mô.[63] Dạng lao nghiêm trọng này được gọi là lao kê phổ biến nhất ở trẻ em và người nhiễm HIV.[64] Tỷ lệ tử vong đối với lao dạng lan tỏa này là cao kể cả có chữa trị (khoảng 30%).[20][65]
Ở nhiều người tình trạng nhiễm khuẩn lúc nặng lên lúc thuyên giảm. Hoại tử và sự hủy hoại mô thường được cân bằng bởi chữa lành và xơ hóa.[61] Thế chỗ mô bị tác động là sẹo và các khoang chứa đầy vật chất hoại tử phô mai. Trong thời gian bệnh phát tác (lao hoạt tính), một số khoang này nhập vào đường khí và vật chất có thể được ho ra. Vật chất chứa vi khuẩn sống nên có thể làm lây bệnh. Chữa trị bằng kháng sinh phù hợp giúp diệt vi khuẩn tạo điều kiện cho sự phục hồi diễn ra. Khi ấy những vùng bị tác động cuối cùng sẽ được mô sẹo thay thế.[61]
Ngăn ngừa
Các nỗ lực ngăn ngừa và kiểm soát bệnh lao chủ yếu dựa trên việc tiêm phòng cho trẻ sơ sinh cũng như phát hiện và điều trị bệnh nhân lao hoạt tính.[14] Tổ chức Y tế Thế giới (WHO) đã đã đạt được những thành công nhất định trong việc cải thiện phác đồ điều trị cũng như làm giảm số ca bệnh.[14]
Vắc-xin
Tính đến năm 2011[cập nhật], chỉ có một vắc-xin phòng lao duy nhất là Bacillus Calmette-Guérin (BCG).[66] Ở trẻ em, vắc xin này làm giảm 20% nguy cơ nhiễm bệnh và gần 60% nguy cơ lao tiềm ẩn tiến triển thành lao hoạt tính.[67]
BCG là vắc-xin được sử dụng rộng rãi nhất trên thế giới; 90% tất cả trẻ em đã được tiêm vắc-xin này.[14] Khả năng miễn dịch mà vắc-xin mang lại giảm đi sau khoảng 10 năm.[14] Ở Canada, Tây Âu và Hoa Kỳ, lao không phải là một bệnh phổ biến nên chỉ những người có nguy cơ mắc bệnh cao mới được tiêm vắc-xin BCG.[68][69][70] Một trong những lý do cho việc hạn chế sử dụng vắc-xin này là nó khiến xét nghiệm Mantoux cho kết quả dương tính giả và làm giảm tác dụng của xét nghiệm này trong việc tầm soát lao.[70] Một số vắc-xin khác đang được phát triển.[14]
Việc kết hợp vắc-xin BCG với vắc-xin MVA85A không có hiệu quả trong việc phòng bệnh lao.[71]
Y tế công cộng
Trong thế kỷ 19, các chiến dịch y tế công cộng tập trung vào việc giảm thiểu tụ tập đông người và khạc nhổ nơi công cộng cũng như khuyến khích vệ sinh cá nhân thường xuyên (trong đó có rửa tay) đã được triển khai và giúp làm giảm đáng kể sự lây lan của lao nói riêng và các bệnh lây truyền qua không khí nói chung. Nhờ đó, lao đã không còn là một vấn đề y tế công cộng lớn ở hầu hết các nền kinh tế phát triển.[72][73] Các yếu tố nguy cơ khác khiến bệnh lao lan rộng, chẳng hạn như suy dinh dưỡng, cũng đã được giảm thiểu. Tuy nhiên, sự xuất hiện của HIV đã hình thành nên một nhóm đối tượng bị suy giảm miễn dịch dễ dàng bị nhiễm lao.
Năm 1993, Tổ chức Y tế Thế giới (WHO) tuyên bố lao là một "tình trạng y tế khẩn cấp toàn cầu".[14] Năm 2006, tổ chức Stop TB Partnership xây dựng Kế hoạch Ngăn chặn Lao Toàn cầu với mục tiêu cứu được 14 triệu mạng sống từ khi kế hoạch này khởi động đên năm 2015.[74] Tuy nhiên, đến năm 2015, kế hoạch này đã không đạt được một số mục tiêu đặt ra, chủ yếu do sự gia tăng các ca lao liên quan đến HIV và sự xuất hiện của chủng lao kháng nhiều loại thuốc.[14] Các chương trình y tế công cộng chủ yếu sử dụng hệ thống phân loại lao do Hiệp hội Lồng ngực Hoa kỳ phát triển.[75]
Chưa rõ việc sử dụng thuốc trị lao ở người mắc lao kháng nhiều loại thuốc mang lại lợi ích cũng như nguy cơ gì.[76] Việc cung cấp liệu pháp HAART cho bệnh nhân lao dương tính với HIV làm giảm đáng kể (tới 90%) nguy cơ lao tiềm ẩn tiến triển thành lao hoạt tính cũng như hạn chế bệnh phát tán trong cộng đồng này.[77]
Điều trị

Lao được điều trị bằng cách sử dụng kháng sinh để tiêu diệt vi khuẩn. Việc điều trị lao thường khó hiệu quả bởi cấu trúc và thành phần hóa học bất thường của vách tế bào vi khuẩn gây lao khiến thuốc khó xâm nhập và làm cho nhiều loại kháng sinh không có hiệu quả.[78]
Bệnh lao hoạt tính được điều trị bằng cách sử dụng kết hợp một số loại kháng sinh nhằm giảm nguy cơ vi khuẩn gây bệnh trở nên kháng thuốc.[14] Chưa rõ việc sử dụng rifabutin thay cho rifampicin ở bệnh nhân lao dương tính với HIV có mang lại lợi ích gì hay không (tính đến năm 2007[cập nhật]).[79]
Lao tiềm ẩn
Lao tiềm ẩn được điều trị bằng một trong hai loại thuốc isoniazid và rifampin, hoặc kết hợp isoniazid với một trong hai loại thuốc rifampicin và rifapentine.[80][81][82]
Phác đồ điều trị có thể kéo dài từ 3 đến 9 tháng tùy theo loại thuốc được chỉ định.[42][80][83][82] Việc điều trị lao tiềm ẩn có mục đích ngăn bệnh không tiến triển thành lao hoạt tính trong tương lai.[84]
Giáo dục nhận thức hoặc tư vấn tâm lý có thể cải thiện tỷ lệ hoàn thành việc điều trị lao tiềm ẩn.[85]
Lao hoạt tính vừa khởi phát
Phác đồ điều trị đối với bệnh lao hoạt tính vừa khởi phát, tính đến năm 2010[cập nhật], kéo dài 6 tháng, trong đó bệnh nhân sử dụng kết hợp thuốc kháng sinh chứa rifampicin, isoniazid, pyrazinamide và ethambutol trong 2 tháng đầu tiên, và chỉ sử dụng rifampicin và isoniazid trong 4 tháng còn lại.[14] Nếu bệnh nhân kháng thuốc với isoniazid, có thể thay thế bằng ethambutol trong giai đoạn thứ hai.[14] Việc sử dụng thuốc trị lao trong thời gian ít nhất 6 tháng có tỷ lệ chữa khỏi cao hơn việc điều trị trong thời gian ít hơn 6 tháng; mặc dù sự khác biệt này không quá lớn. Các bệnh nhân gặp vấn đề trong việc tuân thủ điều trị có thể cần được chỉ định phác đồ ngắn hơn.[86] Cũng không có bằng chứng nào cho thấy phác đồ điều trị ngắn có hiệu quả hơn phác đồ điều trị 6 tháng.[87]
Lao tái phát
Nếu bệnh tái phát, cần xét nghiệm để xác định vi khuẩn lao nhạy cảm với loại kháng sinh nào trước khi quyết định cách điều trị.[14] Trong trường hợp phát hiện lao kháng nhiều loại thuốc (tiếng Anh: multiple drug-resistant tuberculosis, hay MDR-TB), người bệnh sẽ cần sử dụng ít nhất 4 loại kháng sinh có hiệu quả trong thời gian từ 18 đến 24 tháng.[14]
Kháng thuốc
Bệnh nhân lao có thể gặp phải tình trạng kháng thuốc sơ cấp khi nhiễm chủng lao kháng thuốc, hoặc kháng thuốc thứ cấp khi nhiễm chủng lao không kháng thuốc nhưng lại hình thành sự kháng thuốc khi điều trị do phác đồ điều trị không đủ hiệu quả, không tuân thủ phác đồ điều trị hoặc sử dụng thuốc kém chất lượng.[88] Khả năng kháng thuốc của vi khuẩn lao là một vấn đề y tế công cộng nghiêm trọng ở nhiều quốc gia đang phát triển, bởi bệnh nhân kháng thuốc cần được điều trị lâu hơn và dùng các loại thuốc đắt tiền hơn. Nếu người bệnh kháng hai loại thuốc điều trị lao được ưu tiên sử dụng hàng đầu là rifampicin và isoniazid, họ được xem là mắc lao kháng nhiều loại thuốc hay MDR-TB. Nếu người bệnh cũng kháng từ ba trong sáu loại thuốc được ưu tiên điều trị thứ hai trở lên thì được xem là mắc lao kháng thuốc diện rộng (tiếng Anh: extensively resistant tuberculosis, hay XDR-TB).[89] Trường hợp đầu tiên kháng tất cả các loại thuốc đang được sử dụng được ghi nhận vào năm 2003 ở Ý,[90][91] nhưng đến năm 2012 mới được công bố rộng rãi.[90][92] Các trường hợp khác cũng đã được ghi nhận ở Iran và Ấn Độ.[93][94] Bedaquiline đã bước đầu cho thấy hiệu quả trong việc điều trị lao kháng nhiều loại thuốc.[95]
Cứ 10 ca MDR-TB thì có một ca XDR-TB. Các ca XDR-TB đã được ghi nhận ở hơn 90% tất cả các quốc gia trên thế giới.[93] Việc sử dụng linezolid để điều trị XDR-TB có thể mang lại hiệu quả nhất định nhưng thường gây ra tác dụng phụ và khi đó người bệnh thường phải ngưng dùng thuốc.[96]
Tiên lượng
Lao tiềm ẩn tiến triển thành lao hoạt tính khi vi khuẩn lao vượt qua được hàng rào bảo vệ của hệ miễn dịch và bắt đầu sinh sôi. Điều này xảy ra không lâu sau khi người bệnh nhiễm vi khuẩn đối với các ca lao sơ cấp (chiếm từ 1–5% tổng số ca bệnh lao).[13] Tuy nhiên, trong hầu hết trường hợp, lao tiềm ẩn không thể hiện triệu chứng rõ rệt nào,[13] và chỉ 5–10% ca bệnh lao tiềm ẩn tiến triển thành lao hoạt tính, thường là nhiều năm sau khi người bệnh nhiễm vi khuẩn.[15]
Nguy cơ bệnh tái phát sẽ cao hơn ở người bệnh bị ức chế miễn dịch, chẳng hạn như do HIV. Khi người bệnh đồng thời nhiễm M. tuberculosis và HIV, nguy cơ lao tái phát tăng lên 10% mỗi năm.[13] Nghiên cứu được thực hiện trên các chủng M. tuberculosis khác nhau bằng cách lập hồ sơ DNA cho thấy việc tái nhiễm vi khuẩn lao có tác động lớn hơn đến khả năng bệnh tái phát so với những hiểu biết trước đó.[97] Theo một số ước tính, ở các khu vực mà lao là một bệnh phổ biến, điều này có thể chiếm hơn 50% số ca lao tái phát.[98] Nguy cơ tử vong do lao rơi vào khoảng 4% tính đến năm 2008[cập nhật], so với con số 8% vào năm 1995.[14]
Ở bệnh nhân lao không dương tính với HIV, nếu không được điều trị, 50-60% tử vong còn 20-25% tự khỏi bệnh sau 5 năm. Ở bệnh nhân dương tính với HIV, lao gần như chắc chắn sẽ gây tử vong và nguy cơ tử vong vẫn cao ngay cả khi người bệnh được điều trị HIV bằng thuốc kháng retrovirus.[99]
Tham khảo
- ^ a b c d e f g h i j k l m n o p “Tuberculosis (TB)”. www.who.int (bằng tiếng Anh). Truy cập ngày 8 tháng 5 năm 2020.
- ^ Ferri FF (2010). Ferri's differential diagnosis: a practical guide to the differential diagnosis of symptoms, signs, and clinical disorders (ấn bản 2). Philadelphia, PA: Elsevier/Mosby. tr. Chapter T. ISBN 978-0-323-07699-9.
- ^ a b “Tuberculosis (TB)”. World Health Organization (WHO). ngày 16 tháng 2 năm 2018. Truy cập ngày 15 tháng 9 năm 2018.
- ^ a b c d e f g h i j Adkinson NF, Bennett JE, Douglas RG, Mandell GL (2010). Mandell, Douglas, and Bennett's principles and practice of infectious diseases (ấn bản 7). Philadelphia, PA: Churchill Livingstone/Elsevier. tr. Chapter 250. ISBN 978-0-443-06839-3.
- ^ “Basic TB Facts”. Centers for Disease Control and Prevention (CDC). ngày 13 tháng 3 năm 2012. Lưu trữ bản gốc ngày 6 tháng 2 năm 2016. Truy cập ngày 11 tháng 2 năm 2016.
- ^ a b Konstantinos A (2010). “Testing for tuberculosis”. Australian Prescriber. 33 (1): 12–18. doi:10.18773/austprescr.2010.005.
- ^ Hawn TR, Day TA, Scriba TJ, Hatherill M, Hanekom WA, Evans TG, và đồng nghiệp (tháng 12 năm 2014). “Tuberculosis vaccines and prevention of infection”. Microbiology and Molecular Biology Reviews. 78 (4): 650–71. doi:10.1128/MMBR.00021-14. PMC 4248657. PMID 25428938.
- ^ a b Organization, World Health (2008). Implementing the WHO Stop TB Strategy: a handbook for national TB control programmes. Geneva: World Health Organization (WHO). tr. 179. ISBN 978-92-4-154667-6.
- ^ Harris RE (2013). Epidemiology of chronic disease: global perspectives. Burlington, MA: Jones & Bartlett Learning. tr. 682. ISBN 978-0-7637-8047-0.
- ^ “Tuberculosis”. World Health Organization (WHO). 2002. Bản gốc lưu trữ ngày 17 tháng 6 năm 2013.
- ^ “Global Tuberculosis Report” (PDF). WHO. WHO. 2019. Truy cập ngày 24 tháng 3 năm 2020.
- ^ a b “Global tuberculosis report”. World Health Organization (WHO). Truy cập ngày 9 tháng 11 năm 2017.
- ^ a b c d e f g h i j k l Kumar V, Robbins SL (2007). Robbins Basic Pathology (ấn bản 8). Philadelphia: Elsevier. ISBN 978-1-4160-2973-1. OCLC 69672074.
- ^ a b c d e f g h i j k l m n o p q r s Lawn SD, Zumla AI (tháng 7 năm 2011). “Tuberculosis”. Lancet. 378 (9785): 57–72. doi:10.1016/S0140-6736(10)62173-3. PMID 21420161. S2CID 208791546.
- ^ a b c d Gibson PG, Abramson M, Wood-Baker R, Volmink J, Hensley M, Costabel U biên tập (2005). Evidence-Based Respiratory Medicine (ấn bản 1). BMJ Books. tr. 321. ISBN 978-0-7279-1605-1. Lưu trữ bản gốc ngày 8 tháng 12 năm 2015.
- ^ Behera D (2010). Textbook of Pulmonary Medicine (ấn bản 2). New Delhi: Jaypee Brothers Medical Publishers. tr. 457. ISBN 978-81-8448-749-7. Lưu trữ bản gốc ngày 6 tháng 9 năm 2015.
- ^ Halezeroğlu S, Okur E (tháng 3 năm 2014). “Thoracic surgery for haemoptysis in the context of tuberculosis: what is the best management approach?”. Journal of Thoracic Disease. 6 (3): 182–85. doi:10.3978/j.issn.2072-1439.2013.12.25. PMC 3949181. PMID 24624281.
- ^ Jindal SK biên tập (2011). Textbook of Pulmonary and Critical Care Medicine. New Delhi: Jaypee Brothers Medical Publishers. tr. 549. ISBN 978-93-5025-073-0. Lưu trữ bản gốc ngày 7 tháng 9 năm 2015.
- ^ a b Golden MP, Vikram HR (tháng 11 năm 2005). “Extrapulmonary tuberculosis: an overview”. American Family Physician. 72 (9): 1761–68. PMID 16300038.
- ^ a b Habermann TM, Ghosh A (2008). Mayo Clinic internal medicine: concise textbook. Rochester, MN: Mayo Clinic Scientific Press. tr. 789. ISBN 978-1-4200-6749-1. Lưu trữ bản gốc ngày 6 tháng 9 năm 2015.
- ^ Southwick F (2007). “Chapter 4: Pulmonary Infections”. Infectious Diseases: A Clinical Short Course, 2nd ed. McGraw-Hill Medical Publishing Division. tr. 104, 313–14. ISBN 978-0-07-147722-2.
- ^ Jindal SK (2011). Textbook of Pulmonary and Critical Care Medicine. New Delhi: Jaypee Brothers Medical Publishers. tr. 525. ISBN 978-93-5025-073-0. Lưu trữ bản gốc ngày 6 tháng 9 năm 2015.
- ^ Niederweis M, Danilchanka O, Huff J, Hoffmann C, Engelhardt H (tháng 3 năm 2010). “Mycobacterial outer membranes: in search of proteins”. Trends in Microbiology. 18 (3): 109–16. doi:10.1016/j.tim.2009.12.005. PMC 2931330. PMID 20060722.
- ^ a b Madison BM (tháng 5 năm 2001). “Application of stains in clinical microbiology”. Biotechnic & Histochemistry. 76 (3): 119–25. doi:10.1080/714028138. PMID 11475314.
- ^ Parish T, Stoker NG (tháng 12 năm 1999). “Mycobacteria: bugs and bugbears (two steps forward and one step back)”. Molecular Biotechnology. 13 (3): 191–200. doi:10.1385/MB:13:3:191. PMID 10934532. S2CID 28960959.
- ^ Medical Laboratory Science: Theory and Practice. New Delhi: Tata McGraw-Hill. 2000. tr. 473. ISBN 978-0-07-463223-9. Lưu trữ bản gốc ngày 6 tháng 9 năm 2015.
- ^ “Acid-Fast Stain Protocols”. ngày 21 tháng 8 năm 2013. Bản gốc lưu trữ ngày 1 tháng 10 năm 2011. Truy cập ngày 26 tháng 3 năm 2016.
- ^ Kommareddi S, Abramowsky CR, Swinehart GL, Hrabak L (tháng 11 năm 1984). “Nontuberculous mycobacterial infections: comparison of the fluorescent auramine-O and Ziehl-Neelsen techniques in tissue diagnosis”. Human Pathology. 15 (11): 1085–9. doi:10.1016/S0046-8177(84)80253-1. PMID 6208117.
- ^ van Lettow M, Whalen C (2008). Semba RD, Bloem MW (biên tập). Nutrition and health in developing countries (ấn bản 2). Totowa, N.J.: Humana Press. tr. 291. ISBN 978-1-934115-24-4. Lưu trữ bản gốc ngày 6 tháng 9 năm 2015.
- ^ van Soolingen D, Hoogenboezem T, de Haas PE, Hermans PW, Koedam MA, Teppema KS, và đồng nghiệp (tháng 10 năm 1997). “A novel pathogenic taxon of the Mycobacterium tuberculosis complex, Canetti: characterization of an exceptional isolate from Africa”. International Journal of Systematic Bacteriology. 47 (4): 1236–45. doi:10.1099/00207713-47-4-1236. PMID 9336935.
- ^ Niemann S, Rüsch-Gerdes S, Joloba ML, Whalen CC, Guwatudde D, Ellner JJ, và đồng nghiệp (tháng 9 năm 2002). “Mycobacterium africanum subtype II is associated with two distinct genotypes and is a major cause of human tuberculosis in Kampala, Uganda”. Journal of Clinical Microbiology. 40 (9): 3398–405. doi:10.1128/JCM.40.9.3398-3405.2002. PMC 130701. PMID 12202584.
- ^ Niobe-Eyangoh SN, Kuaban C, Sorlin P, Cunin P, Thonnon J, Sola C, và đồng nghiệp (tháng 6 năm 2003). “Genetic biodiversity of Mycobacterium tuberculosis complex strains from patients with pulmonary tuberculosis in Cameroon”. Journal of Clinical Microbiology. 41 (6): 2547–53. doi:10.1128/JCM.41.6.2547-2553.2003. PMC 156567. PMID 12791879.
- ^ Thoen C, Lobue P, de Kantor I (tháng 2 năm 2006). “The importance of Mycobacterium bovis as a zoonosis”. Veterinary Microbiology. 112 (2–4): 339–45. doi:10.1016/j.vetmic.2005.11.047. PMID 16387455.
- ^ Acton QA (2011). Mycobacterium Infections: New Insights for the Healthcare Professional. ScholarlyEditions. tr. 1968. ISBN 978-1-4649-0122-5. Lưu trữ bản gốc ngày 6 tháng 9 năm 2015.
- ^ Pfyffer GE, Auckenthaler R, van Embden JD, van Soolingen D (1998). “Mycobacterium canettii, the smooth variant of M. tuberculosis, isolated from a Swiss patient exposed in Africa”. Emerging Infectious Diseases. 4 (4): 631–4. doi:10.3201/eid0404.980414. PMC 2640258. PMID 9866740.
- ^ Panteix G, Gutierrez MC, Boschiroli ML, Rouviere M, Plaidy A, Pressac D, và đồng nghiệp (tháng 8 năm 2010). “Pulmonary tuberculosis due to Mycobacterium microti: a study of six recent cases in France”. Journal of Medical Microbiology. 59 (Pt 8): 984–989. doi:10.1099/jmm.0.019372-0. PMID 20488936.
- ^ American Thoracic Society (tháng 8 năm 1997). “Diagnosis and treatment of disease caused by nontuberculous mycobacteria. This official statement of the American Thoracic Society was approved by the Board of Directors, March 1997. Medical Section of the American Lung Association”. American Journal of Respiratory and Critical Care Medicine. 156 (2 Pt 2): S1–25. doi:10.1164/ajrccm.156.2.atsstatement. PMID 9279284.
- ^ Cole EC, Cook CE (tháng 8 năm 1998). “Characterization of infectious aerosols in health care facilities: an aid to effective engineering controls and preventive strategies”. American Journal of Infection Control. 26 (4): 453–64. doi:10.1016/S0196-6553(98)70046-X. PMC 7132666. PMID 9721404.
- ^ Nicas M, Nazaroff WW, Hubbard A (tháng 3 năm 2005). “Toward understanding the risk of secondary airborne infection: emission of respirable pathogens”. Journal of Occupational and Environmental Hygiene. 2 (3): 143–54. doi:10.1080/15459620590918466. PMC 7196697. PMID 15764538.
- ^ a b Ahmed N, Hasnain SE (tháng 9 năm 2011). “Molecular epidemiology of tuberculosis in India: moving forward with a systems biology approach”. Tuberculosis. 91 (5): 407–13. doi:10.1016/j.tube.2011.03.006. PMID 21514230.
- ^ a b “Tuberculosis Fact sheet N°104”. World Health Organization (WHO). tháng 11 năm 2010. Lưu trữ bản gốc ngày 4 tháng 10 năm 2006. Truy cập ngày 26 tháng 7 năm 2011.
- ^ a b “Core Curriculum on Tuberculosis: What the Clinician Should Know” (PDF) (ấn bản 5). Centers for Disease Control and Prevention (CDC), Division of Tuberculosis Elimination. 2011. tr. 24. Lưu trữ (PDF) bản gốc ngày 19 tháng 5 năm 2012.
- ^ “Causes of Tuberculosis”. Mayo Clinic. ngày 21 tháng 12 năm 2006. Lưu trữ bản gốc ngày 18 tháng 10 năm 2007. Truy cập ngày 19 tháng 10 năm 2007.
- ^ “The sixteenth global report on tuberculosis” (PDF). World Health Organization (WHO). 2011. Bản gốc (PDF) lưu trữ ngày 6 tháng 9 năm 2012.
- ^ “Global tuberculosis control–surveillance, planning, financing WHO Report 2006”. World Health Organization (WHO). Lưu trữ bản gốc ngày 12 tháng 12 năm 2006. Truy cập ngày 13 tháng 10 năm 2006.
- ^ Chaisson RE, Martinson NA (tháng 3 năm 2008). “Tuberculosis in Africa – combating an HIV-driven crisis”. The New England Journal of Medicine. 358 (11): 1089–92. doi:10.1056/NEJMp0800809. PMID 18337598.
- ^ van Zyl Smit RN, Pai M, Yew WW, Leung CC, Zumla A, Bateman ED, và đồng nghiệp (tháng 1 năm 2010). “Global lung health: the colliding epidemics of tuberculosis, tobacco smoking, HIV and COPD”. The European Respiratory Journal. 35 (1): 27–33. doi:10.1183/09031936.00072909. PMC 5454527. PMID 20044459.
- ^ Restrepo BI (tháng 8 năm 2007). “Convergence of the tuberculosis and diabetes epidemics: renewal of old acquaintances”. Clinical Infectious Diseases. 45 (4): 436–38. doi:10.1086/519939. PMC 2900315. PMID 17638190.
- ^ “Targeted tuberculin testing and treatment of latent tuberculosis infection. American Thoracic Society”. MMWR. Recommendations and Reports. 49 (RR-6): 1–51. tháng 6 năm 2000. PMID 10881762. Lưu trữ bản gốc ngày 17 tháng 12 năm 2004.
- ^ a b Narasimhan P, Wood J, Macintyre CR, Mathai D (2013). “Risk factors for tuberculosis”. Pulmonary Medicine. 2013: 828939. doi:10.1155/2013/828939. PMC 3583136. PMID 23476764.
- ^ “TB Risk Factors | Basic TB Facts | TB | CDC”. www.cdc.gov (bằng tiếng Anh). ngày 26 tháng 5 năm 2020. Truy cập ngày 25 tháng 8 năm 2020.
- ^ Möller M, Hoal EG (tháng 3 năm 2010). “Current findings, challenges and novel approaches in human genetic susceptibility to tuberculosis”. Tuberculosis. 90 (2): 71–83. doi:10.1016/j.tube.2010.02.002. PMID 20206579.
- ^ Skolnik R (2011). Global health 101 (ấn bản 2). Burlington, MA: Jones & Bartlett Learning. tr. 253. ISBN 978-0-7637-9751-5.
- ^ a b Mainous III AG, Pomeroy C (2009). Management of antimicrobials in infectious diseases: impact of antibiotic resistance (ấn bản 2). Totowa, NJ: Humana Press. tr. 74. ISBN 978-1-60327-238-4. Lưu trữ bản gốc ngày 6 tháng 9 năm 2015.
- ^ Houben EN, Nguyen L, Pieters J (tháng 2 năm 2006). “Interaction of pathogenic mycobacteria with the host immune system”. Current Opinion in Microbiology. 9 (1): 76–85. doi:10.1016/j.mib.2005.12.014. PMID 16406837.
- ^ Queval CJ, Brosch R, Simeone R (2017). “Mycobacterium tuberculosis”. Frontiers in Microbiology. 8: 2284. doi:10.3389/fmicb.2017.02284. PMC 5703847. PMID 29218036.
- ^ Khan (2011). Essence of Paediatrics. Elsevier India. tr. 401. ISBN 978-81-312-2804-3. Lưu trữ bản gốc ngày 6 tháng 9 năm 2015.
- ^ Herrmann JL, Lagrange PH (tháng 2 năm 2005). “Dendritic cells and Mycobacterium tuberculosis: which is the Trojan horse?”. Pathologie-Biologie. 53 (1): 35–40. doi:10.1016/j.patbio.2004.01.004. PMID 15620608.
- ^ Agarwal R, Malhotra P, Awasthi A, Kakkar N, Gupta D (tháng 4 năm 2005). “Tuberculous dilated cardiomyopathy: an under-recognized entity?”. BMC Infectious Diseases. 5 (1): 29. doi:10.1186/1471-2334-5-29. PMC 1090580. PMID 15857515.
- ^ Good JM, Cooper S, Doane AS (1835). The Study of Medicine. Harper. tr. 32. Lưu trữ bản gốc ngày 10 tháng 8 năm 2016.
- ^ a b c d Grosset J (tháng 3 năm 2003). “Mycobacterium tuberculosis in the extracellular compartment: an underestimated adversary”. Antimicrobial Agents and Chemotherapy. 47 (3): 833–36. doi:10.1128/AAC.47.3.833-836.2003. PMC 149338. PMID 12604509.
- ^ Bozzano F, Marras F, De Maria A (2014). “Immunology of tuberculosis”. Mediterranean Journal of Hematology and Infectious Diseases. 6 (1): e2014027. doi:10.4084/MJHID.2014.027. PMC 4010607. PMID 24804000.
- ^ Crowley LV (2010). An introduction to human disease: pathology and pathophysiology correlations (ấn bản 8). Sudbury, MA: Jones and Bartlett. tr. 374. ISBN 978-0-7637-6591-0. Lưu trữ bản gốc ngày 6 tháng 9 năm 2015.
- ^ Anthony H (2005). TB/HIV a Clinical Manual (ấn bản 2). Geneva: World Health Organization (WHO). tr. 75. ISBN 978-92-4-154634-8. Lưu trữ bản gốc ngày 6 tháng 9 năm 2015.
- ^ Jacob JT, Mehta AK, Leonard MK (tháng 1 năm 2009). “Acute forms of tuberculosis in adults”. The American Journal of Medicine. 122 (1): 12–17. doi:10.1016/j.amjmed.2008.09.018. PMID 19114163.
- ^ McShane H (tháng 10 năm 2011). “Tuberculosis vaccines: beyond bacille Calmette-Guerin”. Philosophical Transactions of the Royal Society of London. Series B, Biological Sciences. 366 (1579): 2782–89. doi:10.1098/rstb.2011.0097. PMC 3146779. PMID 21893541.
- ^ Roy A, Eisenhut M, Harris RJ, Rodrigues LC, Sridhar S, Habermann S, và đồng nghiệp (tháng 8 năm 2014). “Effect of BCG vaccination against Mycobacterium tuberculosis infection in children: systematic review and meta-analysis”. BMJ. 349: g4643. doi:10.1136/bmj.g4643. PMC 4122754. PMID 25097193.
- ^ “Vaccine and Immunizations: TB Vaccine (BCG)”. Centers for Disease Control and Prevention. 2011. Bản gốc lưu trữ 17 Tháng mười một năm 2011. Truy cập 26 tháng Bảy năm 2011.
- ^ “BCG Vaccine Usage in Canada – Current and Historical”. Public Health Agency of Canada. tháng 9 năm 2010. Bản gốc lưu trữ 30 Tháng Ba năm 2012. Truy cập 30 Tháng mười hai năm 2011.
- ^ a b Teo SS, Shingadia DV (tháng 6 năm 2006). “Does BCG have a role in tuberculosis control and prevention in the United Kingdom?”. Archives of Disease in Childhood. 91 (6): 529–31. doi:10.1136/adc.2005.085043. PMC 2082765. PMID 16714729.
- ^ Kashangura R, Jullien S, Garner P, Johnson S, và đồng nghiệp (Cochrane Infectious Diseases Group) (tháng 4 năm 2019). “MVA85A vaccine to enhance BCG for preventing tuberculosis”. The Cochrane Database of Systematic Reviews. 2019 (4): CD012915. doi:10.1002/14651858.CD012915.pub2. PMC 6488980. PMID 31038197.
- ^ Clark, Michael; Riben, Peter; Nowgesic, Earl (1 tháng 10 năm 2002). “The association of housing density, isolation and tuberculosis in Canadian First Nations communities”. International Journal of Epidemiology. 31 (5): 940–945. doi:10.1093/ije/31.5.940. ISSN 0300-5771. PMID 12435764.
- ^ Barberis, I.; Bragazzi, N.L.; Galluzzo, L.; Martini, M. (tháng 3 năm 2017). “The history of tuberculosis: from the first historical records to the isolation of Koch's bacillus”. Journal of Preventive Medicine and Hygiene. 58 (1): E9–E12. ISSN 1121-2233. PMC 5432783. PMID 28515626.
- ^ “The Global Plan to Stop TB”. World Health Organization (WHO). 2011. Lưu trữ bản gốc 12 Tháng sáu năm 2011. Truy cập 13 Tháng sáu năm 2011.
- ^ Warrell DA, Cox TM, Firth JD, Benz EJ (2005). Sections 1–10 . Oxford [u.a.]: Oxford Univ. Press. tr. 560. ISBN 978-0-19-857014-1. Lưu trữ bản gốc 6 tháng Chín năm 2015.
- ^ Fraser A, Paul M, Attamna A, Leibovici L, và đồng nghiệp (Cochrane Infectious Diseases Group) (tháng 4 năm 2006). “Drugs for preventing tuberculosis in people at risk of multiple-drug-resistant pulmonary tuberculosis”. The Cochrane Database of Systematic Reviews (2): CD005435. doi:10.1002/14651858.CD005435.pub2. PMC 6532726. PMID 16625639.
- ^ Piggott, Damani A.; Karakousis, Petros C. (27 tháng 12 năm 2010). “Timing of Antiretroviral Therapy for HIV in the Setting of TB Treatment”. Clinical and Developmental Immunology (bằng tiếng Anh). 2011: 103917. doi:10.1155/2011/103917. PMC 3017895. PMID 21234380.
- ^ Brennan PJ, Nikaido H (1995). “The envelope of mycobacteria”. Annual Review of Biochemistry. 64: 29–63. doi:10.1146/annurev.bi.64.070195.000333. PMID 7574484.
- ^ Davies G, Cerri S, Richeldi L (tháng 10 năm 2007). “Rifabutin for treating pulmonary tuberculosis”. The Cochrane Database of Systematic Reviews (4): CD005159. doi:10.1002/14651858.CD005159.pub2. PMC 6532710. PMID 17943842.
- ^ a b Latent tuberculosis infection. World Health Organization (WHO). 2018. tr. 23. ISBN 978-92-4-155023-9.
- ^ Borisov AS, Bamrah Morris S, Njie GJ, Winston CA, Burton D, Goldberg S, và đồng nghiệp (tháng 6 năm 2018). “Update of Recommendations for Use of Once-Weekly Isoniazid-Rifapentine Regimen to Treat Latent Mycobacterium tuberculosis Infection”. MMWR. Morbidity and Mortality Weekly Report. 67 (25): 723–726. doi:10.15585/mmwr.mm6725a5. PMC 6023184. PMID 29953429.
- ^ a b Sterling TR, Njie G, Zenner D, Cohn DL, Reves R, Ahmed A, và đồng nghiệp (tháng 2 năm 2020). “Guidelines for the Treatment of Latent Tuberculosis Infection: Recommendations from the National Tuberculosis Controllers Association and CDC, 2020”. MMWR. Recommendations and Reports (bằng tiếng Anh). 69 (1): 1–11. doi:10.15585/mmwr.rr6901a1. PMC 7041302. PMID 32053584.
- ^ Njie GJ, Morris SB, Woodruff RY, Moro RN, Vernon AA, Borisov AS (tháng 8 năm 2018). “Isoniazid-Rifapentine for Latent Tuberculosis Infection: A Systematic Review and Meta-analysis”. American Journal of Preventive Medicine. 55 (2): 244–252. doi:10.1016/j.amepre.2018.04.030. PMC 6097523. PMID 29910114.
- ^ Menzies D, Al Jahdali H, Al Otaibi B (tháng 3 năm 2011). “Recent developments in treatment of latent tuberculosis infection”. The Indian Journal of Medical Research. 133 (3): 257–66. PMC 3103149. PMID 21441678.
- ^ M'imunya JM, Kredo T, Volmink J, và đồng nghiệp (Cochrane Infectious Diseases Group) (tháng 5 năm 2012). “Patient education and counselling for promoting adherence to treatment for tuberculosis”. The Cochrane Database of Systematic Reviews (5): CD006591. doi:10.1002/14651858.CD006591.pub2. PMC 6532681. PMID 22592714.
- ^ Gelband H, và đồng nghiệp (Cochrane Infectious Diseases Group) (25 tháng 10 năm 1999). “Regimens of less than six months for treating tuberculosis”. The Cochrane Database of Systematic Reviews (2): CD001362. doi:10.1002/14651858.CD001362. PMC 6532732. PMID 10796641.
- ^ Grace AG, Mittal A, Jain S, Tripathy JP, Satyanarayana S, Tharyan P, Kirubakaran R, và đồng nghiệp (Cochrane Infectious Diseases Group) (tháng 12 năm 2019). “Shortened treatment regimens versus the standard regimen for drug-sensitive pulmonary tuberculosis”. The Cochrane Database of Systematic Reviews. 12: CD012918. doi:10.1002/14651858.CD012918.pub2. PMC 6953336. PMID 31828771.
- ^ O'Brien RJ (tháng 6 năm 1994). “Drug-resistant tuberculosis: etiology, management and prevention”. Seminars in Respiratory Infections. 9 (2): 104–12. PMID 7973169.
- ^ Centers for Disease Control and Prevention (CDC) (tháng 3 năm 2006). “Emergence of Mycobacterium tuberculosis with extensive resistance to second-line drugs--worldwide, 2000-2004”. MMWR. Morbidity and Mortality Weekly Report. 55 (11): 301–5. PMID 16557213. Lưu trữ bản gốc 22 tháng Năm năm 2017.
- ^ a b McKenna M (12 tháng 1 năm 2012). “Totally Resistant TB: Earliest Cases in Italy”. Wired. Lưu trữ bản gốc 14 Tháng Một năm 2012. Truy cập 12 Tháng Một năm 2012.
- ^ Migliori GB, De Iaco G, Besozzi G, Centis R, Cirillo DM (tháng 5 năm 2007). “First tuberculosis cases in Italy resistant to all tested drugs”. Euro Surveillance. 12 (5): E070517.1. doi:10.2807/esw.12.20.03194-en. PMID 17868596.
- ^ “Totally Drug-Resistant TB: a WHO consultation on the diagnostic definition and treatment options” (PDF). World Health Organization (WHO). Lưu trữ (PDF) bản gốc 21 tháng Mười năm 2016. Truy cập 25 Tháng Ba năm 2016.
- ^ a b Kielstra P (30 tháng 6 năm 2014). Tabary Z (biên tập). “Ancient enemy, modern imperative – A time for greater action against tuberculosis”. Economist Intelligence Unit. Lưu trữ bản gốc 31 tháng Bảy năm 2014. Truy cập 1 Tháng tám năm 2014. Chú thích journal cần
|journal=(trợ giúp) - ^ Velayati AA, Masjedi MR, Farnia P, Tabarsi P, Ghanavi J, ZiaZarifi AH, Hoffner SE (tháng 8 năm 2009). “Emergence of new forms of totally drug-resistant tuberculosis bacilli: super extensively drug-resistant tuberculosis or totally drug-resistant strains in iran”. Chest. 136 (2): 420–425. doi:10.1378/chest.08-2427. PMID 19349380.
- ^ “Provisional CDC Guidelines for the Use and Safety Monitoring of Bedaquiline Fumarate (Sirturo) for the Treatment of Multidrug-Resistant Tuberculosis”. Lưu trữ bản gốc 4 Tháng Một năm 2014.
- ^ Singh B, Cocker D, Ryan H, Sloan DJ, và đồng nghiệp (Cochrane Infectious Diseases Group) (tháng 3 năm 2019). “Linezolid for drug-resistant pulmonary tuberculosis”. The Cochrane Database of Systematic Reviews. 3: CD012836. doi:10.1002/14651858.CD012836.pub2. PMC 6426281. PMID 30893466.
- ^ Lambert ML, Hasker E, Van Deun A, Roberfroid D, Boelaert M, Van der Stuyft P (tháng 5 năm 2003). “Recurrence in tuberculosis: relapse or reinfection?”. The Lancet. Infectious Diseases. 3 (5): 282–7. doi:10.1016/S1473-3099(03)00607-8. PMID 12726976.
- ^ Wang JY, Lee LN, Lai HC, Hsu HL, Liaw YS, Hsueh PR, Yang PC (tháng 7 năm 2007). “Prediction of the tuberculosis reinfection proportion from the local incidence”. The Journal of Infectious Diseases. 196 (2): 281–8. doi:10.1086/518898. PMID 17570116.
- ^ “1.4 Prognosis - Tuberculosis”. medicalguidelines.msf.org. Truy cập ngày 25 tháng 8 năm 2020.
Liên kết ngoài
| Wikimedia Commons có thêm hình ảnh và phương tiện truyền tải về Lao. |
