Sởi
| Bệnh sởi | |
|---|---|
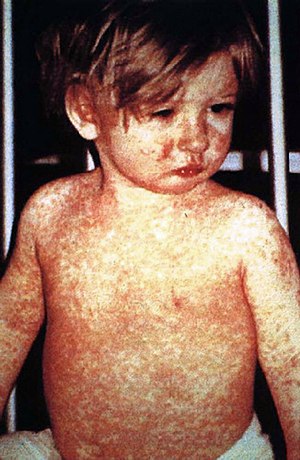 | |
| Một đứa trẻ sau 4 ngày nhiễm sởi | |
| Chuyên khoa | bệnh truyền nhiễm |
| ICD-10 | B05.- |
| ICD-9-CM | 055 |
| DiseasesDB | 7890 |
| MedlinePlus | 001569 |
| eMedicine | derm/259 ped/1388 |
| Patient UK | Sởi |
| Virus sởi | |
|---|---|
 Virus sởi | |
| Phân loại virus | |
| Nhóm: Nhóm V ((-)ssRNA) | |
| Bộ (ordo) | Mononegavirales |
| Họ (familia) | Paramyxoviridae |
| Chi (genus) | Morbillivirus |
| Loài điển hình | |
| Virus sởi | |
Sởi (tiếng Anh: measles) là bệnh có tầm quan trọng đặc biệt trong nhi khoa. Trước đây bệnh xảy ra rất thường xuyên và có tỷ lệ lây nhiễm cũng như tử vong rất cao nhưng hiện nay không còn phổ biến nhờ vào chương trình tiêm chủng mở rộng. Sởi là một bệnh nhiễm virus cấp tính đặc trưng ở giai đoạn cuối bằng ban dạng dát-sẩn xuất hiện tuần tự từ cổ, mặt, ngực, thân, chân tay kèm theo sốt cao.
Nguyên nhân gây bệnh[sửa | sửa mã nguồn]
Nguyên nhân gây bệnh là virus sởi. Đây là một loại virus ARN thuộc chi Morbilivirus nằm trong họ Paramyxoviridae.[1] Hiện nay người ta chỉ phát hiện một típ huyết thanh virus sởi. Trong giai đoạn tiền triệu và một thời gian ngắn sau khi phát ban, virus sởi có thể được tìm thấy trong dịch tiết mũi hầu, máu và nước tiểu. Virus có thể hoạt động sau khi để 34 giờ ở nhiệt độ phòng.
Dịch bệnh và thống kê[sửa | sửa mã nguồn]
| Vùng lãnh thổ | 1980 | 1990 | 2000 | 2005 | 2014 |
|---|---|---|---|---|---|
| Vùng châu Phi | 1.240.993 | 481.204 | 520.102 | 316.224 | 12.125 |
| Vùng châu Mỹ | 257.790 | 218.579 | 1.755 | 19 | 3.100 |
| Đông Địa Trung Hải | 341.624 | 59.058 | 38.592 | 15.069 | 2.214 |
| Vùng châu Âu | 851.849 | 234.827 | 37.421 | 37.332 | 2.430 |
| Đông Nam Á | 199.535 | 224.925 | 61.975 | 83.627 | 1.540 |
| Tây Thái Bình Dương | 1.319.640 | 155.490 | 176.493 | 128.016 | 34.310 |
| Toàn cầu | 4.211.431 | 1.374.083 | 836.338 | 580.287 | 55.719 |
Năm 2014[sửa | sửa mã nguồn]
Theo báo cáo của Tổ chức y tế Thế giới WHO, chỉ tính riêng 3 tháng đầu năm 2014 đã ghi nhận gần 56.000 trường hợp mắc sởi, tại 75 quốc gia trên thế giới. Các quốc gia có số mắc bệnh cao trong năm 2014 là: Philippines với hơn 17.600 ca mắc và 69 ca tử vong (đã tuyên bố dịch), Trung Quốc với 26.000 ca mắc. Theo đó, cứ mỗi một giờ trôi qua, trên toàn cầu có 14 trẻ tử vong do sởi.[4][5][6]
Tại Việt Nam, trong dịch sởi đầu năm 2014, đến ngày 19 tháng 4 đã có số ca mắc 8.500 và có ít nhất 114 ca tử vong.[7]
Vào ngày 22 tháng 1 năm 2014, Tổ chức Y tế Thế giới tuyên bố và chứng nhận Colombia miễn nhiễm và không còn bệnh sởi và trở thành quốc gia Mỹ Latinh đầu tiên chấm dứt bệnh sởi trong lãnh thổ của họ.[8][9]
Dịch tễ[sửa | sửa mã nguồn]
Sởi có thể gây dịch khắp nơi trên thế giới. Trong quá khứ, các vụ dịch thường xảy ra cứ mỗi 2 đến 4 năm vào mùa xuân ở các thành phố lớn, khi mà số lượng một nhóm trẻ không có miễn dịch với sởi đủ lớn. Sởi ít khi biểu hiện thầm lặng. Trước khi có vaccine sởi, lứa tuổi mắc bệnh thường gặp nhất là 5 đến 10 tuổi. Những người sinh trước năm 1957 được coi như có miễn dịch tự nhiên với sởi vì lúc đó sởi lưu hành rất phổ biến.[10]
Hiện nay bệnh thường gặp ở trẻ ở độ tuổi trước khi đi học không được tiêm chủng ngừa sởi. Ở Việt Nam, sởi vẫn còn là một bệnh tương đối thường gặp mặc dù tỷ lệ mắc đã giảm rõ rệt so với trước khi có chương trình tiêm chủng mở rộng.
Lây truyền[sửa | sửa mã nguồn]
Sởi là một bệnh dễ lây lan: trong gia đình nếu có một người bị bệnh thì có đến 90% những người chưa có miễn dịch sẽ bị nhiễm bệnh. Người bệnh phát tán virus mạnh nhất là vào giai đoạn tiền triệu (giai đoạn xuất tiết) thông qua các hạt nhỏ bắn ra khi ho, khi nói chuyện hoặc khi tiếp xúc. Điều đáng nói ở đây là giai đoạn lây lan mạnh này xuất hiện vào lúc khi bệnh chưa được chẩn đoán, do đó, dĩ nhiên cũng không có biện pháp phòng ngừa. Trẻ sơ sinh được mẹ truyền các kháng thể miễn dịch thông qua nhau thai. Lượng kháng thể có thể tồn tại từ 4 đến 6 tháng, do vậy trẻ ít khi mắc bệnh trong giai đoạn này. Tuy vậy, một số bằng chứng cho thấy kháng thể từ mẹ có thể bảo vệ trẻ đến tháng thứ 9 sau khi sinh. Đây là lý do tiêm chủng ngừa sởi thường được thực hiện trước 12 tháng (xin xem phần sau).
Bệnh sinh[sửa | sửa mã nguồn]
Những tổn thương đặc trưng của sởi xuất hiện ở da, niêm mạc mũi hầu, phế quản, niêm mạc đường tiêu hóa và kết mạc mắt. Tại đây xuất hiện các dịch xuất tiết thanh mạc và sự tăng sinh của các tế bào đơn nhân và một số tế bào đa nhân quanh mao mạch. Các tổ chức bạch huyết cũng tăng sinh thường gặp nhất là ở ruột thừa, nơi có thể tìm thấy các tế bào khổng lồ đa nhân (tế bào khổng lồ hệ võng nội mô Warthin - Finkeldey). Biểu hiện ở da là những tổn thương các tuyến đưới da và lỗ chân lông. Hạt Koplik cũng chứa các chất xuất tiết thanh dịch và sự tăng sinh các tế bào nội mô tương tự như ở da.[11] Viêm phổi kẽ là do các tế bào khổng lồ Hecht. Viêm phổi cũng do bội nhiễm vi khuẩn. Trong một số trường hợp viêm não, quá trình thoái hóa myeline có thể xảy ra quanh khoảng mạch trong não và tủy sống. Trong viêm não toàn bộ xơ hóa bán cấp (SSPE: Subacute Sclerosing PanEncephalitis) hay còn gọi viêm não chậm, sự hiện diện của virus trong các hạt vùi nội bào tương và trong nhân gây nên sự thoái hóa từ từ và tiến triển của vỏ não (chất xám) và chất trắng.[12]
Biểu hiện lâm sàng[sửa | sửa mã nguồn]
Sởi biểu hiện trên lâm sàng qua ba giai đoạn:
- Giai đoạn ủ bệnh.
- Giai đoạn tiền triệu với dấu hiệu nội ban (còn gọi là hạt Koplik).
- Giai đoạn cuối với ban dát - sẩn và sốt cao.
Giai đoạn ủ bệnh[sửa | sửa mã nguồn]
Thời kỳ ủ bệnh thường kéo dài từ 10 đến 12 ngày là thời gian từ khi trẻ bị nhiễm virus gây bệnh đến khi xuất hiện những dấu hiệu đầu tiên của giai đoạn tiền triệu. Trong giai đoạn này trẻ không biểu hiện triệu chứng gì của bệnh.
Giai đoạn tiền triệu[sửa | sửa mã nguồn]
Giai đoạn tiền triệu thường kéo dài 5 đến 15 ngày được đặc trưng bởi sốt mức độ nhẹ đến vừa, ho khan, chảy mũi nước, viêm kết mạc mắt. Những triệu chứng này hầu như luôn luôn xảy ra trước khi nội ban xuất hiện. Nội ban hay hạt Koplik là dấu hiệu chỉ điểm của bệnh. Nội ban xuất hiện ở khẩu cái cứng hoặc khẩu cái mềm (vòm họng). Hạt Koplik là những hạt nhỏ bằng hạt cát, màu trắng ngà, xung quanh có viền đỏ. Hạt thường xuất hiện và biến mất nhanh trong vòng 12 đến 24 giờ. Kết mạc mắt có thể bị viêm đỏ và có dấu hiệu sợ ánh sáng. Người bệnh thường có ho khan tức ho không có đàm. Đôi khi giai đoạn tiền triệu biểu hiện bằng những triệu chứng nặng nề như sốt cao, co giật hoặc thậm chí viêm phổi.
Giai đoạn phát ban[sửa | sửa mã nguồn]

Đây là giai đoạn điển hình nhất của bệnh với triệu chứng phát ban tuần tự trên da. Ban thường xuất hiện đầu tiên ở vùng chân tóc phía sau tai, sau đó xuất hiện ở mặt và lan dần xuống phía dưới trong vòng 24 đến 48 giờ. Ban sởi là những ban dạng dát-sẩn hơi nổi lên trên bề mặt da, sờ mịn như nhung và không đau, không hoặc ít ngứa, không sinh mủ. Trong trường hợp nhẹ, ban thường đứng gần nhau nhưng riêng rẽ. Trong trường hợp nặng, ban có xu hướng hợp với nhau làm thành những ban lớn hơn, thậm chí từng mảng xuất huyết (sởi đen). Trong thể đặc biệt nặng, ban có thể có dấu hiệu xuất huyết. Khi ban lan đến chân thì sốt cũng đột ngột giảm đi nếu không có biến chứng. Sau đó ban cũng nhạt dần và mất đi đúng theo tuần tự nó đã xuất hiện, nghĩa là cũng từ trên xuống dưới. Sau khi ban mất đi, trên da còn lại những dấu màu sậm lốm đốm như vằn da báo.
Sởi không điển hình[sửa | sửa mã nguồn]
Một số trường hợp bệnh sởi biểu hiện không giống như miêu tả ở trên như trong trường hợp bệnh nhân bị suy giảm miễn dịch, ban có thể không điển hình. Các bệnh này thường là bệnh nhân AIDS, hội chứng thận hư, điều trị thuốc ức chế miễn dịch...[13]
Chẩn đoán[sửa | sửa mã nguồn]
- Chẩn đoán chủ yếu dựa vào yếu tố dịch tễ (tiếp xúc nguồn lây) và biểu hiện lâm sàng với những dấu hiệu và triệu chứng miêu tả ở trên. trong đó việc phát hiện nội ban và ngoại ban tuần tự có ý nghĩa quyết định. Xét nghiệm cận lâm sàng chỉ có ý nghĩa nghiên cứu hơn là phục vụ cho công tác điều trị.
- Trong giai đoạn tiền triệu, có thể phát hiện các tế bào khổng lồ đa nhân từ bệnh phẩm ngoáy mũi họng.
- Công thức máu có thể cho thấy giảm tế bào đa nhân trung tính và tăng tương đối tế bào lympho. Khi bội nhiễm vi khuẩn gây viêm tai giữa hay viêm phổi thì tế bào đa nhân trung tính có thể tăng cao. Đây cũng là dấu hiệu có ích trong phát hiện biến chứng bội nhiễm.
- Dịch não tủy chỉ thực hiện khi trẻ có biểu hiện tổn thương thần kinh. Trong trường hợp này, protein tăng cao, tế bào ít tăng và chủ yếu là các tế bào lympho, glucose dịch não tủy bình thường.
- Kháng thể có thể phát hiện được khi xuất hiện ban trên lâm sàng. Kháng thể IgM cho biết tình trạng nhiễm trùng cấp tính. Kháng thể IgG cho biết bệnh nhân đã được miễn dịch do tiêm chủng hay mắc bệnh trước đó. IgG cũng là kháng thể duy nhất mẹ truyền cho con qua nhau thai và có tác dụng bảo vệ trẻ trong khoảng 4 đến 6 tháng đầu đời.
- Phân lập virus bằng cách cấy trên tế bào phôi người hoặc tế bào thận khỉ. Những thay đổi bệnh lý tế bào thường xảy ra trong khoảng 5-10 ngày với sự xuất hiện các tế bào khổng lồ đa nhân cùng với các hạt vùi trong nhân tế bào.
Chẩn đoán phân biệt[sửa | sửa mã nguồn]
Cần chẩn đoán phân biệt với:
- Sởi Đức (rubella): Ban ít hơn sởi, sốt cũng nhẹ nhàng hơn.thường có hạch sau tai
- Đào ban ấu nhi (roseola infantum) do HHV 6: thường gặp ở trẻ nhũ nhi. Ban có hình dạng giống ban sởi nhưng thường xuất hiện khi sốt giảm đột ngột và thường xuất hiện đầu tiên ở bụng. Kết mạc mắt không viêm còn trong sởi kết mạc viêm đỏ gây nên biểu hiện mắt kèm nhèm trên lâm sàng.
- Nhiễm virus như echovirus, Coxackievirus và adenovirus: ban cũng không đặc trưng như ban sởi.
- Tăng bạch cầu đơn nhân nhiễm trùng do Epstein Barr virus: ban ít hơn nhưng cũng có thể xuất hiện dày lên khi dùng thuốc ampicilline. Bệnh thường kèm theo viêm họng đôi khi có mủ, sưng hạch cổ, gan lách to...
- Toxopalasmosis.
- Nhiễm khuẩn huyết do não mô cầu: bệnh thường nặng nề với bối cảnh sốc trụy mạch, ban lan nhanh và không theo tuần tự, ban thường có hình sao, xuất huyết màu tím thẫm (tử ban).
- Sốt tinh hồng nhiệt.
- Các bệnh do rickettsia.
- Bệnh Kawasaki.
- Nổi ban do dị ứng thuốc: tiền sử dùng thuốc.
- Các bệnh huyết thanh.
- Sốt xuất huyết: Sốt cao 39 đến 40 độ C. Tuy nhiên ở Sởi khi sốt, phát ban còn có triệu chứng ho, đau họng... Còn sốt xuất huyết thì không. Sốt xuất huyết thường gây biến chứng nặng sau 4 đến 5 ngày nếu không được chữa trị kịp thời
Điều trị[sửa | sửa mã nguồn]
Tài liệu này chỉ mang tính tham khảo không có tính pháp lý và không thể thay thế điều trị của các bác sĩ chuyên khoa nhi. Điều trị bệnh sởi cần thực hiện ở bệnh viện nhằm mục đích cách ly và phát hiện kịp thời các biến chứng. Giống như trong đa phần các bệnh do virus, hiện tại chưa có điều trị đặc hiệu chống virus sởi mà chỉ có điều trị hỗ trợ.
- Điều trị hỗ trợ gồm hạ sốt bằng Paracetamol, Ibuprofen; nghỉ ngơi tại giường, bù phụ nước-điện giải, phát hiện biến chứng kịp thời.[14]
- Điều trị kháng sinh khi có bằng chứng bội nhiễm vi khuẩn.
- Các thuốc kháng virus hiện nay không có tác dụng.
Vitamin A[sửa | sửa mã nguồn]
Tình trạng thiếu vitamin A gặp ở 90% bệnh nhi mắc sởi ở châu Phi và gặp ở 22-72% bênh nhi mắc sởi ở Mỹ. Có mối tương quan nghịch giữa nồng độ Vitamin A trong máu với mức độ nặng của sởi. Điều trị bằng Vitamin A đường uống chứng tỏ làm giảm tỷ lệ tử vong cũng như biến chứng ở trẻ em mắc sởi tại các nước đang phát triển.[15][16][17] Liều khuyến cáo là 100 000 đơn vị quốc tế cho trẻ 6 tháng đến 1 tuổi; 200 000 đơn vị cho trẻ trên 1 tuổi và dùng liều duy nhất. Trẻ suy dinh dưỡng và trẻ có dấu hiệu ở mắt do thiếu vitamin A nên thêm một liều vào ngày hôm sau và một liều thứ ba 4 tuần sau đó.
Biến chứng[sửa | sửa mã nguồn]
Các biến chứng thường gặp của sởi là viêm tai giữa, viêm phổi, tiêu chảy, viêm não. Chính các biến chứng này làm kéo dài thời gian bệnh, ảnh hưởng đến dinh dưỡng của trẻ. Hậu quả là suy dinh dưỡng. Suy dinh dưỡng, đến lượt nó, lại là tiền đề cho các bệnh nhiễm trùng phát sinh. Đây là vòng lẩn quẩn bệnh lý thường gặp.
- Viêm phổi kẽ gây ra do chính bản thân virus sởi (viêm phổi tế bào khổng lồ). Viêm phổi do sởi ở bệnh nhân AIDS thường gây tử vong và hiếm khi có ban điển hình. Thường gặp hơn là bội nhiễm vi khuẩn gây nên viêm phổi. Các vi khuẩn thường gặp là phế cầu, liên cầu nhóm A, tụ cầu và Hemophilus Influenzae típ b.
- Viêm tai giữa là biến chứng luôn luôn phải nghĩ đến ở trẻ mắc sởi. Nguyên nhân gây bệnh cũng tương tự như trong viêm phổi. Nếu không phát hiện kịp thời, viêm tai giữa có thể gây thủng màng nhĩ ảnh hưởng đến thính lực. Đôi khi viêm tai giữa cấp không được điều trị đúng có thể đưa đến viêm tai giữa mạn tính với biến chứng nguy hiểm là viêm tai xương chũm và áp xe não.
- Tiêu chảy cũng là biến chứng thường gặp sau sởi đặc biệt ở những trẻ suy dinh dưỡng và thiếu vitamin A. Trẻ dễ bị mắc lỵ trực trùng và tiêu chảy kéo dài. Đôi khi do cơ địa suy kiệt, bệnh nhi dễ có nguy cơ nhiễm trùng huyết tiêu điểm từ ruột.
- Viêm loét giác mạc: đây là biến chứng kinh điển và đáng sợ. Trẻ suy dinh dưỡng và thiếu vitamin A là những đối tượng có nguy cơ cao nhất. Bệnh có thể diễn biến từ loét gây mờ giác mạc, hỏng toàn bộ giác mạc đến làm mủ trong nhãn cầu. Hậu quả là giảm thị lực đến mù vĩnh viễn toàn bộ. Biến chứng này hiện nay cũng đã giảm rõ nhờ điều kiện dinh dưỡng được cải thiện và nhờ vào chiến dịch bổ sung vitamin A cho cộng đồng.
- Sởi làm suy giảm chức năng miễn dịch của cơ thể nên có thể tạo điều kiện cho thể lao tiềm ẩn tái bùng phát mạnh mẽ.
- Viêm cơ tim cũng có thể xảy ra nhưng hiếm gặp hơn.
- Viêm não ước tính khoảng 1-2/1000 trường hợp mắc sởi. Không có mối tương quan giữa mức độ nặng của bệnh sởi với khả năng xuất hiện viêm não. Cũng không có tương quan giữa triệu chứng khởi đầu của viêm não với tiên lượng của nó. Có hai thể viêm não do sởi. Một thể là do phản ứng miễn dịch thông qua sự hình thành phức hợp kháng nguyên-kháng thể. Một thể khác là do sự hiện diện của virus sởi tồn tại trong tế bào thần kinh gây nên viêm não chậm có thể xuất hiện 5 năm thậm chí 15 năm sau khi mắc sởi.
- Các biến chứng thần kinh khác là hội chứng Guillain-Barrée, liệt nửa người, huyết khối tĩnh mạch não... thường ít gặp.
Tiên lượng[sửa | sửa mã nguồn]
Tiên lượng có thể thay đổi tùy theo thể trạng của trẻ, phát hiện và điều trị kịp thời hay không, sự xuất hiện các biến chứng...Tử vong có thể xảy ra do viêm phổi, viêm não. Trong lich sử ví dụ vụ dịch ở đảo Faroe năm 1846, tỷ lệ tử vong là 25%. Ở Mỹ, tỷ lệ tử vong ước tính 1 -2/1000 trường hợp. Ở các nước đang phát triển, nơi mà tình trạng suy dinh dưỡng còn cao và hệ thống y tế còn nhiều khiếm khuyết thì tử lệ tử vong chắc chắn cao hơn, biến chứng cũng cao hơn.
Phòng bệnh[sửa | sửa mã nguồn]
Khi phát hiện trẻ có tiếp xúc với nguồn lây bệnh nên cách ly trẻ ở bệnh viện từ ngày thứ 7 sau khi tiếp xúc đến ngày thứ 5 sau khi xuất hiện ban sởi bởi giai đoạn này là giai đoạn lây lan mạnh.
Vaccine[sửa | sửa mã nguồn]

Hiện nay các nước tiên tiến thường tiêm ngừa sởi bằng vaccine tam liên sởi-quai bi-rubella (sởi Đức). Mũi tiêm đầu tiên thực hiện lúc trẻ được 12 đến 15 tháng tuổi. Mũi tiêm nhắc lại có thể thực hiện lúc trẻ được 4-6 tuổi tuy nhiên cũng có thể tiêm nhắc vào bất cứ lúc nào sau mũi thứ nhất 4 tuần. Trẻ không được tiêm nhắc mũi thứ hai nên được tiêm vào lúc 10 đến 12 tuổi.
Ở các nước có tỷ lệ lưu hành sởi khá cao thì có thể tiêm mũi đầu tiên ngay lúc trẻ được 6 tháng tuổi. Chương trình tiêm chủng mở rộng tại Việt Nam thực hiện mũi tiêm sởi lúc trẻ 9 tháng tuổi. Mũi tiêm này chỉ chứa vaccine sởi. Tại các thành phố lớn hiện có vaccine tam liên như trên nhưng không miễn phí. Các gia đình có điều kiện nên tiêm loại vaccine này.
Vì vaccine sởi là loại vaccine sống giảm độc lực nên không được khuyến cáo ở phụ nữ có thai, trẻ suy giảm miễn dịch tiên phát, trẻ bị bệnh lao không được điều trị, bệnh nhân ung thư, bệnh nhân ghép tạng, bệnh nhân đang điều trị thuốc ức chế miễn dịch hoặc trẻ bị bệnh AIDS giai đoạn nặng.
Phòng ngừa sau phơi nhiễm[sửa | sửa mã nguồn]
Trong vòng 6 ngày từ khi tiếp xúc nguồn lây, việc sử dụng globuline miễn dịch có thể phòng ngừa bệnh hoặc làm giảm mức độ nặng của sởi. Đây là phương thức phòng ngừa đắt tiền và cũng không phổ biến ở Việt Nam. Ngay cả tại các nước phát triển thì cũng chỉ một số đối tượng được khuyến cáo sử dụng phương pháp này. Đó là phụ nữ có thai chưa được miễn dịch với sởi, trẻ nhỏ hơn 6 tháng tuổi sinh ra từ mẹ không có miễn dịch chống sởi... Do vậy biện pháp đơn giản và hữu hiệu nhất vẫn là tiêm chủng ngừa bệnh theo chương trình quốc gia.
Xem thêm[sửa | sửa mã nguồn]
Tham khảo[sửa | sửa mã nguồn]
- ^ Caserta, MT biên tập (tháng 9 năm 2013). “Measles”. Merck Manual Professional. Merck Sharp & Dohme Corp. Truy cập ngày 23 tháng 3 năm 2014.
- ^ WHO: Global summary on measles Lưu trữ 2013-08-14 tại Wayback Machine, 2006
- ^ Measles Surveillance Data - Dữ liệu giám sát Sởi tại trang chính thức của WHO, cập nhật ngày 6/3/2014
- ^ Dữ liệu sởi năm 2014 của WHO
- ^ Số người chết và mắc bệnh theo quốc gia, tính đến ngày 7/4/2014 theo báo cáo của WHO
- ^ Dịch sởi hoành hành ở nhiều quốc gia trên thế giới Lưu trữ 2014-05-04 tại Wayback Machine, VTV, 25/04/2014
- ^ “Vietnam minister calls for calm in face of 8,500 measles cases, 114 fatalities | Health | Thanh Nien Daily”. Thanhniennews.com. Bản gốc lưu trữ ngày 18 tháng 4 năm 2014. Truy cập ngày 19 tháng 4 năm 2014.
- ^ Colombia, libre de sarampión y rubéola - Noticias de Salud, Educación, Turismo, Ciencia, Ecología y Vida de hoy - ELTIEMPO.COM
- ^ Colombia fue declarada libre de sarampión y rubéol | ELESPECTADOR.COM
- ^ Bartlett, M.S. (1957). “Measles periodicity and community size”. J. Roy. Stat. Soc. Ser. A (120): 48–70.
- ^ Longo, D; Fauci, A; Kasper, D; Hauser, S; Jameson, J; Loscalzo, J (2011). Harrison's Principles of Internal Medicine (ấn bản 18). New York: McGraw-Hill Professional. ISBN 978-0-07174889-6.Quản lý CS1: nhiều tên: danh sách tác giả (liên kết)
- ^ [1] "NINDS Subacute Sclerosing Panencephalitis Information Page"
- ^ Sension, M. G.; Quinn, T. C.; Markowitz, L. E.; Linnan, M. J.; Jones, T. S.; Francis, H. L.; Nzilambi, N.; Duma, M. N.; Ryder, R. W. (tháng 12 năm 1988). “Measles in hospitalized African children with human immunodeficiency virus”. American Journal of Diseases of Children (1960). 142 (12): 1271–1272. doi:10.1001/archpedi.1988.02150120025021. ISSN 0002-922X. PMID 3195521.
- ^ Starko KM, Ray CG, Dominguez LB, Stromberg WL, Woodall DF (6 tháng 12 năm 1980). “Reye's Syndrome and Salicylate Use”. Pediatrics. 66 (6): 859–64. PMID 7454476. Truy cập ngày 17 tháng 3 năm 2011.
It is postulated that salicylate [taken by school-age children], operating in a dose-dependent manner, possibly potentiated by fever, represents a primary causative agent of Reye's syndrome.
Quản lý CS1: nhiều tên: danh sách tác giả (liên kết) - ^ Huiming Y, Chaomin W, Meng M (2005). Yang, Huiming (biên tập). “Vitamin A for treating measles in children”. Cochrane Database Syst Rev (4): CD001479. doi:10.1002/14651858.CD001479.pub3. PMID 16235283.Quản lý CS1: nhiều tên: danh sách tác giả (liên kết)
- ^ D'Souza RM, D'Souza R (2002). “Vitamin A for treating measles in children”. Cochrane Database Syst Rev (1): CD001479. doi:10.1002/14651858.CD001479. PMID 11869601.
- ^ D'Souza RM, D'Souza R (tháng 4 năm 2002). “Vitamin A for preventing secondary infections in children with measles—a systematic review”. J. Trop. Pediatr. 48 (2): 72–7. doi:10.1093/tropej/48.2.72. PMID 12022432.
Liên kết ngoài[sửa | sửa mã nguồn]
| Wikimedia Commons có thêm hình ảnh và phương tiện truyền tải về Sởi. |
- Measles Surveillance Data - Dữ liệu giám sát Sởi tại trang chính thức của WHO
- Measles
- Bệnh sởi tại Từ điển bách khoa Việt Nam
- Hỏi – đáp về bệnh sởi Ban Biên tập Cổng Thông tin điện tử Bộ Y tế, 09/04/2014 08:05
- Tiêm vắc xin Sởi để phòng bệnh cho trẻ và tránh nguy cơ bùng phát dịch Sởi Phòng Vắc xin, SPYT và ATSH - Cục YTDP Bộ Y tế 8/2/2014 2:20 PM
- Cần biết về bệnh Sởi và cách phòng bệnh Phòng TT-CĐT, Cục YTDP 8/2/2014 5:05 PM
- Thông cáo báo chí: Thông tin phòng, chống dịch sởi Cổng TTĐT Bộ Y tế 18/04/2014 14:22
- Measles (disease) tại Encyclopædia Britannica (tiếng Anh)
- Rubella (disease), bệnh sởi Đức tại Encyclopædia Britannica (tiếng Anh)
- WHO.int—'Initiative for Vaccine Research (IVR): Measles', World Health Organization (WHO)
- Measles - Immunization, Vaccines and Biologicals
- Measles FAQ from Centers for Disease Control and Prevention in the United States
- Measles - a blast from the past Jim Todd, BBC updated at 09:43 GMT, Friday, ngày 23 tháng 5 năm 2008 10:43 UK
- Measles (Rubeola) Conditions, Treatment and Pictures for Parents - Overview Lưu trữ 2010-07-26 tại Wayback Machine | skinsight Updated: 22/12/2008
- Virus Pathogen Database and Analysis Resource (ViPR): Paramyxoviridae[liên kết hỏng]
